Actinomicosis pélvica: a propósito de dos casos
Autores:
Ferreyra Henriquez Florencia Daniela; Romero Alina Nahir; Chaloupka Milena; Papera Ramiro1
La actinomicosis, es una infección crónica, rara producida por bacterias del género Actinomyces sp. La afectación pélvica es una de sus formas más infrecuentes y en gran parte de los casos se relaciona al uso de un dispositivo intrauterino de larga data o a una cirugía previa. Como otras enfermedades raras, la infección es conocida como “la gran imitadora” por su variada forma de presentación y particular comportamiento pudiendo simular una neoplasia. El tratamiento es fundamentalmente médico y de buenos resultados. El objetivo es destacar la patología en nuestro medio y lograr la inclusión en el razonamiento diagnóstico diferencial inicial. Damos a conocer los casos de dos pacientes que se presentaron con cuadros clínicos compatible con abdomen agudo con sospecha de neoplasias, pero que resultó ser actinomicosis. El diagnóstico se realizó postquirúrgico anatomopatológicamente, el cuadro clínico y el antecedente de un dispositivo intrauterino reforzaron retrospectivamente el mismo. El tratamiento quirúrgico y antibiótico permitió la evolución exitosa en ambos cuadros. Si bien la actinomicosis es una patología infrecuente, debe ser considerada en el diagnóstico diferencial de los pacientes que se presentan con tumores de la pelvis. Un alto índice de sospecha y una actitud diagnóstica activa son fundamentales para un tratamiento oportuno, seguro y eficaz de esta enfermedad.
Resumen
Palabras clave: actinomicosis; infección pélvica; DIU.
Introducción:
La Actinomicosis por diversos motivos representa un problema diagnóstico actual, ya que generalmente no es considerada como hipótesis en el razonamiento clínico inicial, a diferencia de otras patologías infecciosas; arribándose a un diagnóstico tardío, a veces como un hallazgo no esperado.
Actinomyces es un bacilo grampositivo o gram-variable, anaerobio estricto o facultativo, no esporulado, no acidorresistente, pleomórfico, de apariencia delicadamente filamentosa, similar a las hifas de los hongos, ramificado y de crecimiento lento en los cultivos; tardando entre 5 -7 días, hasta 2 a 4 semanas en desarrollar en medios selectivos; que integra la flora normal del orofarinx y coloniza transitoriamente el tracto gastrointestinal (estómago, colon), genital femenino (vagina) y árbol bronquial. (1)
El agente etiológico ha sido claramente establecido como miembro de la flora normal de las membranas mucosas. Se describen diferentes subtipos que pueden producir la enfermedad en el ser humano, siendo en la mayoría de los casos Actinomyces israelii. Otras cepas corresponden a A. naeslundii, A. odontolyticus, A. viscosus y A. meyeri
La enfermedad ocurre típicamente al existir una brecha en la mucosa manifestándose en la región cervicofacial (50%), torácica (15-20%), abdomino-pélvica (20%) y otras formas excepcionales como en el SNC.
La presencia del Actinomyces israelii en el aparato genital coincide con la existencia de cuerpos extraños en él, tales como pesarios o dispositivos intrauterinos. Barth y Tietze en 1928 y 1930 respectivamente, fueron quienes describieron la infección intrauterina por Actinomyces israelii en pacientes portadoras de pesarios intrauterinos, conocidos como Sterilette y Henderson en 1973 describió lo que probablemente fuera el primer caso en América de una infección pélvica actinomicotica en asociación al dispositivo intrauterino ( DIU) (1)
El reservorio natural del A. israelii y otros agentes es el ser humano. En la cavidad de la boca, el microorganismo se desarrolla como saprófito dentro y alrededor de los dientes cariados, en las placas de mucina adheridas al esmalte dental y en las criptas amigdalinas. También se la considera saprofita de apéndice y ciego. Desde que Gupta et al. en 1976, establecieron la asociación de la presencia de Actinomyces israelii en muestras de Papanicolaou en mujeres usuarias de DIU, han existido discrepancias en admitir si el Actinomyces formaba parte de la flora vaginal normal, así Galask en 1976 y Elhag et al en 1988 no la consideraban como componente normal de la flora anaerobia vaginal y Westrom en el mismo año ya describió la existencia de un mayor riesgo de enfermedad inflamatoria pélvica (EPI) por Actinomyces en mujeres portadoras de DIU y ya se admitió la presencia de Actinomyces en vagina. Gale B. en 1992 refiere que el origen del aislamiento genital del Actinomyces no está claro por que normalmente no se encuentra como formando parte de la flora endógena del tracto genital inferior entre las mujeres en edad reproductiva, y no prolifera si no se da la circunstancia de que exista un cuerpo extraño en aparato genital . Como refleja Garbin O.en 1994, durante tiempo este organismo fue puesto en evidencia en portadoras de DIU y no se le consideraba como un germen comensal de la cavidad vaginal. Este concepto ha sido puesto en evidencia después de desarrollarse las técnicas de inmunofluorescencia, y parece que toda mujer puede albergarlo de manera transitoria y sin manifestación patológica, por ello puede considerarse al Actinomyces israelii como comensal ocasional de la vagina. Actualmente el agente de la actinomicosis ha sido claramente establecido como miembro de la flora endógena de las membranas mucosas, detectándose en la secreción vaginal de alrededor del 10% de las mujeres que usan DIU. (2)
La asociación de Actinomyces con otras bacterias, ha sido descripta en algunas series hasta en 65 % de los pacientes y en la mitad de éstos se recuperaron dos o más microorganismos en cultivo. Las especies bacterianas concomitantes son especialmente bacilos gramnegativos como Pseudomonas spp, Proteus spp, Escherichia coli, cocos grampositivos como Staphylococcus spp, Streptococcus spp, anaerobios como Bacteroides spp, Fusobacterium spp, Peptoestreptococcus y otras menos frecuentes como Eikenella corrodens, Capnocytophaga spp. y Aggregatibacter actinomycetemcomitans, en interacción sinérgica; lo que enfatiza la falta de patogenicidad e incrementa la capacidad invasiva relativamente débil de Actinomyces. (1)
Recientemente se ha experimentado in vitro la producción por Actinomyces israelii de biofilm, generando una matriz de exopolisacáridos sobre las superficies de cobre de dispositivos de contracepción uterina; lo que indicaría la presencia de un mecanismo de resistencia bacteriana, que eludiría la fagocitosis por las células del huésped. (4)
La actinomicosis genital y pelviana tiene tres formas clínicas de presentarse: - portadora asintomática. - infección local(cervicitis, endometritis inespecíficas). - formas locorregionales
La forma clínica de portadora asintomática se trata de una colonización, también llamada infección no reactiva y no de una enfermedad establecida, cuyo diagnóstico se realiza a través de la presencia de Actinomyces en la vagina. A partir de la colonización si las condiciones son favorables se podría llegar a la enfermedad actinomicotica en sí misma. En el caso de infecciones locales no se puede hablar de síntomas patognomónicos. Los síntomas más frecuentes son leucorrea, metrorragia, cervicitis, colpitis, alteraciones menstruales, dolor abdominal bajo. La forma clínica más temprana de actinomicosis pélvica asociada a DIU es una endometritis. Las formas locorregionales se caracterizan por la asociación de una alteración del estado general, de un síndrome infeccioso y de un síndrome pseudotumoral en una mujer portadora de un DIU después de varios años presentando dolores abdominales (2)
Existen tres características clínicas que deben hacer sospechar esta infección y que constituyen rasgos clásicos de la enfermedad
1- La combinación de cronicidad e invasión, con progresión a través de las fronteras tisulares, cruzando las barreras anatómicas naturales, con características similares a las de las masas tumorales; lo que hace que la lesión simule y se comporte como una neoplasia maligna, con la que se suele confundir. Este rasgo puede ser explicado por la presencia de enzimas proteolíticas, liberadas por Actinomyces, que conducen a una extensa destrucción de los tejidos blandos y la penetración a través de los planos tisulares.
2- El desarrollo de un tracto fistuloso, que se puede resolver en forma espontánea y reaparecer posteriormente.
3- Es una infección recidivante y resistente a ciclos cortos de tratamiento; puesto que la curación de una Actinomicosis establecida requiere una antibióticoterapia prolongada.
La Actinomicosis debe tenerse en cuenta en el diagnóstico diferencial de las masas abdominales sólidas o abscedadas, ya que el diagnóstico preoperatorio correcto es inferior al 10% de los casos. (3)
El diagnóstico por cultivo, si bien es específico, es positivo en apenas 30-50% de los casos, siendo más habitual encontrar un organismo gram (+) y la presencia de los característicos “gránulos azurófilos” (conglomerados de actinomicetos) en muestras de anatomía patológica, que si bien apoyan fuertemente el diagnóstico, no son patognomónicos y se logran identificar en solo la mitad de los casos. (1,4)
Objetivos:
Destacar la presencia de esta patología en nuestro medio y que se considere dentro del razonamiento de los posibles diagnósticos diferenciales.
Identificar los factores de riesgo y modos de presentación clínica de esta patología.
Material y método:
La actinomicosis pélvica es una de las presentaciones más infrecuentes existiendo pocos reportes en la literatura, especialmente a nivel nacional. En este contexto, presentamos los casos clínicos de dos mujeres con patología pelviana que inicialmente se expresaron con diagnostico presuntivo de enfermedad neoplásica con diseminación pelvi peritoneal y posteriormente como un absceso, hecho que permitió oportunamente su diagnóstico postquirúrgico mediante anatomía patológica.
Caso clínico 1
Paciente R.L. de 30 años
Antecedente de intervención quirúrgica en cordoba capital (laparoscopia exploratoria con toma de biopsia sin otra intervención) el 15/5/21 por el servicio de cirugía general por diagnostico presuntivo de diseminación peritoneal de enfermedad neoplásica. Por antecedentes referidos por la paciente dicho cuadro comenzo el 16/4/21 con dolor abdominal profundo,fiebre vespertina, malestar epigastrico, flujo maloliente, y perdida de peso de 12kilos en el ultimo mes.
Estudios prequirúrgicos Videocolonoscopia (29/4/21): no se observaron lesiones mucosas ni endoluminales en ilio ni colon; hemorroides internas; escala boston 9/9. RNM (2/5/21): utero avf 82x45x50. incremento de espesor de la zona de union endometrio- miometrio de 18mm sugiere adenomiosis. endometrio centrado fino 5mm diu en cavidad. ovario derecho morfologia y tamaño conservado. ovario izquierdo imagen quistica folicular homogénea 45mm. En tabique recto vaginal imagen nodular sólida de 27mm que se acompaña de cambios en la señal de pared anterior de recto y engrosamiento de la pared del recto evocando lesion neoproliperativa de 3-4cm. Imagenes nodulares en peritoneo y cadenas iliacas evocan signos de secundarismo. marcadores tumorales 20/5/21: ca125 53,2 (aumentado) CEA 0,61 (normal) CA 19.9 4 (normal)
Resultado de biopsia peritoneo y liquido de cavidad: intenso infiltrado inflamatorio mononuclear y polimorfonuclear con extenso edema y congestión vascular; presencia de gérmenes reconocidos como Actinomyces centrales y periféricos. No hay proliferación neoplásica ni granulomas específicos.
Posterior al diagnóstico se le indico tratamiento antibiótico con MINOCICLINA via oral con evolución desfavorable, sintomática, por lo que consulta en nuestro nosocomio a los 15 dias postquirurgico.
Antecedentes personales: G3 P3 IRS 14 Años MENARCA 11 años
Diu Normoinserto hace 9 años PAP clase 2 (2019)
AHF negativos AToxicos negativos AQuirurgicos laparospia antes nombrada
AFcos negativos AAlergicos negativos
Ingresa (31/5/21) por dolor abdominal y síndrome febril que no responde a analgesia a nuestro servicio. Se le extrae DIU. Ex Fisico: TA 110/50 temp 37.8 P 112 SO2 97% Abdomen Blando Doloroso a la palpacion superficial y profunda generalizado. RHA disminuidos. Catarsis negativa ( 7 dias) Diuresis positiva. Trae laboratorio 27/5/21 hb 10.2 htco 30 leuco 19300 (79% neutrofilos 3% encayados 10% linfocitos) glucemia 76 ionograma normal.
Se indico Penicilina G Sodica endovenosa 3000000 cada 6h metronidazol 500 cada 8hs endovenoso; analgesia (morfina dipirona).
Eco Abdominal (2/6/21) sin particularidades. Eco ginecologica: utero avf no homogenea 94x39x39 endometrio hipoecogenico ovario derecho forma anecoica de 46 x 27 ovario izquierdo masa anexial heterogenea mixta con areas anecoicas 58x55x46 vascularizada efecto doppler, poco liquido libre.
Laboratorio 2/6 hb 8,2 htco 26 leuco 14800 plaquetas 474000
Se indica aumentar dosis de Penicilina a 4000000 cada 6hs y se retira metronidazol, por continuar con fiebre.
Eco Ginecologica (7/6/21) utero 73x38x42 no homogeneo. endometrio homogeneo hipoecogenico. presencia liquido libre en ambas fosas iliacas. forma quistica de estudio previo no visible. masa en cara posterior de utero de 58x48x53 con vascularizacion al doppler parcial y periferica.
eco abdominal (10/6/21) colon sigmoide con paredes engrosadas rodeodeado por aumento de la ecogenicidad de tejido graso adyacente. leve cantidad de liquido libre en Morrison, corredera y FID.
Eco Transvaginal (10/6/21) ambos ovarios con imágenes foliculares. en region anexial izquierda con extensión a fsd se identifica lesión tipo masa contornos mal definidos áreas quisticas paredes gruesas y contenido particulado 55x44x44.
Se agregó al tratamiento endovenoso, ovulos polivalentes por candida vaginal.
laboratorio: 11/6/21 hb 9,6 htco 30,7 leuco 10.700
14/6/21 Buena evolución con tratamiento endovensoso, asintomática, se le indica alta hospitalaria con minociclina via oral y controles periódicos.
Reingresa el 9/8/21 por dolor abdominal y sindrome febril. Cuadro compatible con absceso pelvico abdominal sin respuesta al tratamiento antibiotico oral. Se indica Penicilina 5000000 ev y analgesia.
laboratorio (10/8/21) hb 12,8 htco39 pcr 203 hepatograma normal funcion renal normal orina completa normal. eco 10/8 utero homogeneo 93x40x48 endometrio 7,8mm masa tumoral periuterina izquierda lobulada aspecto miomatoso? 64x60. ectasia urinaria izquierda. douglas libre. laboratorio (11/8/21) hb 10,9 htco 33,8 leuco 18700 (segmentados 85% encayados 2%)
Se decide laparotomía exploradora 12/8/2 donde se identifica pelvis bloqueada por múltiples adherencias útero-colónicas sin individualizar anexos. masa que ocupa douglas y cara posterior uterina que se extrae compatible con abceso de contenido purulento. nodulos en peritoneo y epiplon. Se realiza omentectomia parcial.
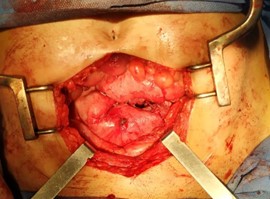
foto 1: intraquirurgica. pelvis bloqueada.
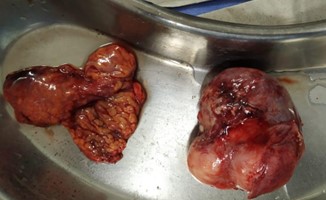
foto 2: piezas quirurgicas extraidas. tumoracion y epiplon.
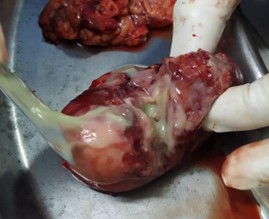
foto 3: contenido purulento de tumoracion.
Buena evolución post quirúrgica, alta hospitalaria al 3er dia (14/8/21). tratamiento penicilina via oral por 6 meses.
anatomía patológica:
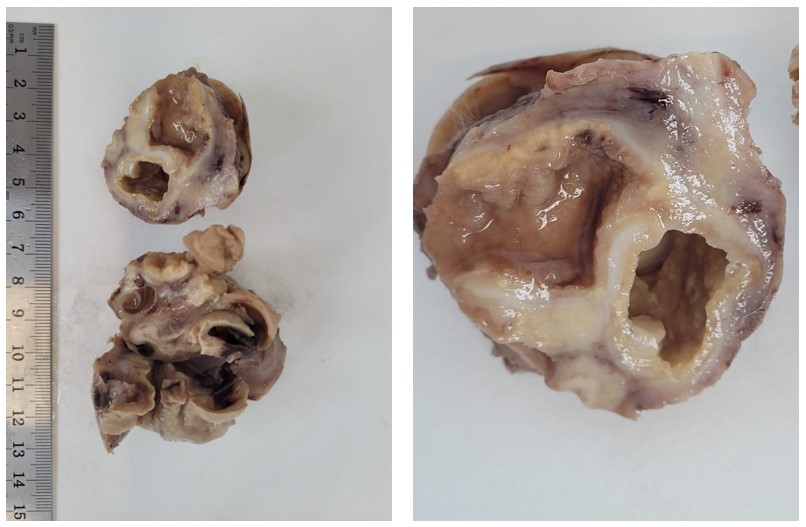
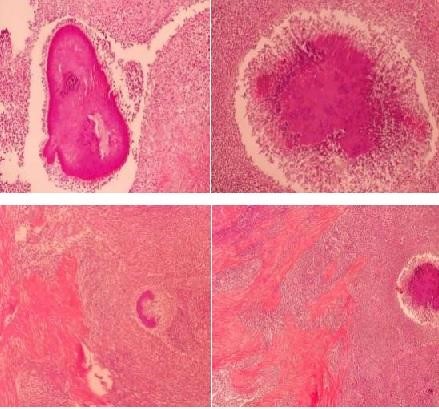
foto 4 y 5: Pieza macroscopica fijada en formol de abscesos tubovaricos.

foto 6 y 7: Tejido de granulación con infiltrado mixto, constituido por PMN neutrófilos, linfocitos y plasmocitos. Tinción Hematoxilina-Eosina
Caso clínico 2
Paciente F.S.G de 46 años
AGO: G4 ab1P3 DIU hace 9 años , se extrae por metrorragia en 2020 y posterior uso de Aco combinado. menarca 13 años. Fum: 25/8/21
ACX reconstrucción vulvar A Tóxicos fumadora 2 a 5 cigarrillos día. Afcos negativos
Ingresa 5/9/21 por Dolor Abdominal Agudo de 12 hs de evolución, focalizado en hipogastrio y FID sin respuesta a analgesicos.
laboratorio: pcr 198 hb 10 htco 31 leuco 17900 (segmentados 82% encayados 3%) eritro 103 gravindez negativo.
eco abdominal: asas intestinales en ambos flancos con contenido liquido peristaltismo escaso, en fid liquido libre poca cantidad edema interasas, imagen en ¨ojo de buey¨.
Se decide laparotomía exploradora por Abdomen Agudo sospecha Apendicitis Aguda. al ingresar en cavidad abdominal múltiples adherencias que bloquean pelvis y hemiabdomen inferior, impresiona secundarismo metastasico con liquido purulento libre. se realiza liberacion y anexectomia derecha por tumor/absceso, imposibilitandose histerectomía por adherencias firmes con colon y recto. se realizó apendicectomía y omentectomía por nódulos en el mismo.
Buena evolución post quirúrgica alta hospitalaria a las 72hs. antibioticoterapia con amoxicilina clavulánico.
marcadores tumorales: alfa feto 1 cea 1,57 ca 125 16 ca19 9 0.60 sub beta 0.10 (normales)
anatomía patológica: corte de ovario con intenso cambios inflamatorios con edema vasocongestión, marcada fibrosis con gruesos haces de fibras de colágeno e intenso infiltrado inflamatorio PMN que forma microabscesos y mononuclear linfoplasmocitario con frecuentes histiocitos. Se reconocen numerosas colonias de gérmenes compatibles con actinomyces. epiplón iguales características con múltiples microabscesos con cambios inflamatorios agudos y crónicos. apéndice cecal sin cambios. no se observa malignidad.
Tratamiento con penicilina vía oral por 90 días con buena respuesta al tratamiento. asintomática.
Discusión:
Las pacientes consultan mayoritariamente por dolor pélvico crónico, baja de peso, tumor palpable o metrorragia; existiendo, tal como en nuestros casos, una predisposición documentada con el uso de un dispositivo intrauterino. Lo anterior es perfectamente observable en el trabajo nacional de Madrid y cols. (5), en que 81,2% de las pacientes estudiadas con actinomicosis resultaron ser usuarias de este método anticonceptivo y en la revisión de Torres y col (6), en que de un total de 1.774 informes de PAPs de una comunidad rural de Chile, con 15 resultados positivos para actinomyces, el 86,7% de las pacientes eran portadoras de DIU. Otros reportes han comunicado la presencia de actinomices en frotis cervicales en usuarias de DIU un promedio de 7%, con rangos tan variables de entre 0 a 31%, sin embargo, estos rangos estarían más probablemente dados por falsos positivos y si bien no se ha logrado establecer el riesgo a desarrollar enfermedad entre usuarias de DIU, se ha visto que la infección puede provocar infertilidad e incluso mortalidad. (4)
Esta es una enfermedad que se debe sospechar en toda paciente con dolor crónico pelviano, con o sin presencia de tumoración pélvica, metrorragia y el antecedente de uso de DIU. La citología cervicovaginal y la biopsia endometrial es útil para el diagnóstico.
Respecto al estudio imagenológico podemos señalar que la elección es la tomografía computada pues permite estimar la ubicación y extensión de la infección poniendo en evidencia la naturaleza infiltrativa de la enfermedad que invade a través de los planos y límites anatómicos de los órganos involucrados. No obstante lo anterior, los hallazgos de la tomografía son inespecíficos, lo que hace plantear el diagnóstico diferencial con absceso tubo-ovárico, enfermedad de Crohn, diverticulitis, endometriosis, cáncer de colon, cáncer de ovario, entre otros. Dentro de los hallazgos, lo más habitual es ver un engrosamiento parietal concéntrico asociado a una masa quística, sólido-quística y más rara vez puramente sólida. Otros hallazgos incluyen tejido graso perilesional de aspecto heterogéneo y nula o mínima linfoadenopatia. (4)
Muchas presentaciones clínicas fueron interpretadas como neoplasias, lo que concuerda con la bibliografía, que refiere el diagnóstico inicial de neoplasia en 23% de los casos, mientras que la presencia de inflamación fue reconocida en el 53%; llegando a confundirse los síntomas con patología psicosomática o depresión. Aunque la infección sea localizada, el cuadro clínico es sistémico, con síndrome febril prolongado, fiebre o febrícula, sobre todo vespertina, sudoración profusa vespertina, que recuerda a la tuberculosis, pérdida de peso rápida e importante, astenia, anorexia, debilidad generalizada, hepatomegalia y esplenomegalia; lo que simula un cuadro séptico, con gran deterioro orgánico y demuestra que una vez que Actinomyces spp. franqueó las defensas del huésped, establece su patogenicidad.(1)
El diagnóstico tardío además de retrasar el tratamiento, encarece la hospitalización por la gran cantidad de exámenes que se solicitan. En nuestros casos el diagnóstico fue siempre postoperatorio, lo que concuerda con la literatura revisada; en el caso de tener la sospecha clínica y frente a lo difícil de la cirugía por el gran daño tisular, la ausencia de planos anatómicos y la gran respuesta a la penicilina (PNS), hay consenso que en pacientes estables el tratamiento primario debiera ser con PNS endovenosa (ev), dosis seguida por PNS oral por 6 meses a un año, y la cirugía limitarse solo para tratar síntomas obstructivos y drenaje de grandes abscesos. Incluso el tratamiento por más de un año podría no requerir cirugía y hacerlo así más conservador
El tratamiento antibiótico de la Actinomicosis se ha basado en dos principios básicos, adquiridos por experiencia clínica a lo largo de 50 años; que incluyen la necesidad de tratar la enfermedad con altas dosis de antibióticos y por un periodo de tiempo prolongado. La induración y avascularidad de las áreas afectadas por la infección enfatizan la necesidad de un tratamiento intensivo. Como regla general, la administración de dosis máximas de antibióticos por 2 a 6 semanas, seguidos por terapia oral, por un período de al menos 6 a 12 meses, es recomendada por la mayoría de los autores. (4,1)
Aunque el tratamiento antibiótico prolongado (6-12 meses) supone la curación de la mayoría de los casos, pensamos que la cirugía puede tener un papel importante, favoreciendo la eliminación del principal foco de infección y permitiendo así acortar la duración del mismo hasta en 3 meses, como ocurre en el caso de la segunda paciente. (1)
Ademas en la evidencia referente al uso de Diu: que el mayor tiempo de exposición al DIU incrementa mínimamente la incidencia de colonización por Actinomyces; La extracción del DIU de cavidad uterina ha sido eficaz en el 100% de los casos para que desaparezca la colonización y que El efecto protector que ejerce la extracción del DIU para que desaparezca la colonización se incrementa a medida que aumenta el tiempo de exposición al DIU. Por lo anterior los autores sugieren que a pacientes usuarias de DIU y con un examen de PAP que demuestra Actinomyces, se les debe retirar el dispositivo intrauterino. La interrogante que plantean es si es necesario tratarlas con antibióticos para erradicar el germen del tracto genital. Valicenti y Gupta recomiendan sólo retirar el DIU y repetir el PAP luego del siguiente período menstrual, ya que en estos casos la infestación parece ser superficial, y una vez sin el cuerpo extraño que la favorece, se descama con facilidad. Esta conducta debería ser estudiada prospectivamente en usuarias de dispositivos intrauterinos. (7,8)
Conclusión
- La asociación de esta patologia con diu en pacientes inmunocompetentes fue notable, siendo esencial la disrupción de la barrera mucoepitelial para la invasión del actinomyces presente en el dispositivo.
- El motivo de consulta en ambos casos descriptos fue el dolor localizado, presencia de tumoración y compromiso general con síndrome febril.
- El diagnóstico de ingreso no se realizó en ninguno de los casos y la infección fue confundida con procesos neoplásicos e infecciosos, como lo describe la bibliografía.
- No existió la sospecha de actinomicosis ni siquiera como diagnostico diferencial.
- El diagnóstico definitivo de actinomicosis se realizó mediante la visualización histológica del microorganismo en tejido extraído post laparotomía.
- El tratamiento quirúrgico en ambos casos fue de utilidad como procedimiento diagnóstico terapéutico, además de acortar los tiempos de internación y el cambio a terapia antibiótica oral. Estas características enfatizan los dos principios fundamentales de la terapia: la necesidad de un tratamiento antibiótico intensivo y prolongado y la amplia escisión quirúrgica de los tejidos comprometidos en abscesos y colecciones.
La diversidad de las presentaciones, desde formas subclínicas hasta una enfermedad progresivamente fatal relatada en la bibliografía, y la relativa infrecuencia de los casos, ha ocasionado que esta patología continúe ofreciendo dificultades diagnósticas y terapéuticas. Las presentaciones clínicas de esta enfermedad son poco frecuentes; hallándose en la literatura internacional y local un número limitado de casos o series publicadas referidas a localizaciones específicas.
Debe considerarse a la actinomicosis dentro del diagnóstico diferencial inicial, ya que la ausencia de sospecha clínica nos lleva al retardo diagnóstico y terapéutico, por tratarse de una enfermedad silente cuyo reconocimiento temprano es poco frecuente.
¨El diagnóstico no es el fin, sino el comienzo de la práctica¨ Martin H. Fischer
Bibliografía
1. UNIVERSIDAD NACIONAL DE CÓRDOBA. FACULTAD DE CIENCIAS MÉDICAS ACTINOMICOSIS: PRESENTACIONES POCO FRECUENTES EN HUÉSPEDES ESPECIALES TRABAJO DE TESIS PARA OPTAR AL TÍTULO DE DOCTOR EN MEDICINA Y CIRUGÍA BUDINI PAULA MARÍA CÓRDOBA REPÚBLICA ARGENTINA 2011
2. UNIVERSIDAD DE A CORUÑA DEPARTAMENTO DE MEDICINA COLONIZACIÓN GENITAL POR ACTINOMYCES RELACIONADA CON EL DISPOSITIVO INTRAUTERINO. IMPORTANCIA DE EXTRAER O NO EL DISPOSITIVO EN SU TRATAMIENTO Memoria presentada para optar al grado de Doctora en Medicina y Cirugía por: M ª ISOLINA BONACHO PANIAGUA
3. Russo TA: Actinomycosis. En Harrison´s: Principles of Internal Medicine. 17 th Edition. New York. Mc Graw Hill 1 (156): 996-999, 2008.
4. Faúndez S. Javier, Uribe A. Sebastián A., Pizarro C. Felipe S.. Actinomicosis pélvica. A propósito de un caso que simula un tumor de recto. Rev. cir. [Internet]. 2019 Dic [citado 2022 Jul 03] ; 71( 6 ): 557-561. Disponible en: http://www.scielo.cl/scielo.php?script=sci_arttext&pid=S2452-45492019000600557&lng=es. http://dx.doi.org/10.35687/s2452-45492019006361.
5. Madrid S. Freddy, Díaz Z. Sergio, Mucientes Francisco, Klaassen Rodrigo. Actinomicosis ginecologica. Rev. Chil. Obstet. Ginecol. [Internet]. 2003 [citado 2018 Jul 13];68: 21-27.
6. Torres GS, Schalper CK. Análisis de la presencia de actinomicosis pélvica en mujeres de una comunidad rural en Chile. Rev Chil Obstet Ginecol. 2002;67:232-6.
7. Enfermedad pélvica inflamatoria por Actinomyces sp. en paciente con dispositivo intrauterino: reporte de un caso. Pelvic inflammatory disease by Actinomyces sp. in a patient with an intrauterine device: Case report. Gisell Bustos-Moyaa, Diego Josa-Monteroa, Jacqueline Perea-Roncob, Sandra Gualtero-Trujilloc Microbiología, Departamento de Laboratorio Clínico y Enfermedad, Fundación Clínica Shaio, Bogotá, Colombia Departamento de Laboratorio Clínico y Enfermedad, Fundación Clínica Shaio, Bogotá, Colombia Servicio de Infectología y Epidemiología, Fundación Clínica Shaio, Bogotá, Colombia. revista INFECTIO vol 20 num 1 enero/marzo 2016.
8. Arenas-Osorio AE, Osorio-Arcila Y, Cardona-Arias JA. Prevalencia de actinomicosis vaginal y su asociación con el uso del dispositivo intrauterino en tres instituciones de salud de Antioquia, 2013. Rev CES Med 2015; 29(1):47-58
1. Servicio Tocoginecología Hospital Villa Dolores Córdoba
