Preeclampsia: un Acercamiento a su Fisiopatología y Predicción por medio de Biomarcadores.
Pre-Eclampsia: An Approach to its Pathophysiology and Prediction Through Biomarkers
Autores:
Paula Camila Godoy-Villamil1 , Angela Patricia Caicedo-Goyeneche1, Dannia Rosas-Pabón2, Stephanie Patricia Paba-Rojas2
Resumen
Objetivo: Entender la utilidad de los biomarcadores como predictores de preeclampsia fundamentados en su fisiopatología.
Metodología: Búsqueda electrónica de artículos en español e inglés adquiridos en PubMed, UpToDate, Medline, ProQuest, Cochrane y actualizaciones de Sociedades científicas entre los años 2000 y 2019 utilizando términos Mesh: Pre-Eclampsia, physiopathology, Biomarkers, Pregnancy y angiogenesis inducing.
Resultados: Se encontraron 623 artículos de los cuales se excluyeron 356 por duplicidad y 228 por no cumplir con criterios de inclusión. Este artículo se sustenta en 39 artículos que cumplían con los criterios de búsqueda y estaban registrados en revistas indexadas.
Conclusiones: La evidencia disponible señala al desequilibrio angiogénico/antiangiogénico como base de la enfermedad. La relación sFlt-1/PlGF es el mejor biomarcador predictor de preeclampsia, especialmente las formas tempranas. La relación entre el factor soluble del receptor para factor de crecimiento de endotelio vascular (VEGF) y el factor de crecimiento placentario (PlGF) logra predecir significativamente la preeclampsia temprana dentro de las siguientes 4 semanas.
Condensación
Bases fisiopatológicas para entender la utilidad de biomarcadores para la determinación de riesgo de preeclampsia según trimestre de embarazo.
Palabras clave: Preeclampsia, fisiopatología, biomarcadores, embarazo e inducción de angiogénesis
Abstract:
Objective: To understand the usefulness of biomarkers as predictors of preeclampsia based on its pathophysiology.
Methodology: Electronic search of articles in Spanish and English acquired in PubMed, UpToDate, Medline, ProQuest, Cochrane and updates from scientific societies between 2000 and 2019 using the Mesh terms: Pre-Eclampsia, physiopathology, Biomarkers, Pregnancy y angiogenesis inducing.
Results: 623 articles were found, of which 356 were excluded because they were duplicated and 228 because they did not meet the criteria of inclusion. This article is based on 39 articles that met the search criteria and were registered in indexed journals.
Conclusions: The available evidence points to an angiogenic / antiangiogenic imbalance as the basis of the disease. The sFlt-1 / PlGF ratio is the best predictive biomarker of preeclampsia, especially the early forms. The relationship between soluble vascular endothelial growth factor receptor (VEGF) and placental growth factor (PlGF) predicts early pre-eclampsia within the next 4 weeks.
Key words: pre-eclampsia, pathophysiology, biomarkers, pregnancy and induction of angiogenesis.
Introducción
Los trastornos hipertensivos asociados al embarazo son una de las principales causas de mortalidad materna y perinatal en el mundo. Entre ellos, la preeclampsia (presión arterial sistólica ≥ 140 y/o presión arterial diastólica ≥ 90 acompañada por proteinuria o menos frecuente de algún otro daño orgánico), presenta una alta tasa de morbimortalidad, complicando 2 a 8% de los embarazos. Estratificar el riesgo de manera precisa permite llevar a cabo las intervenciones necesarias para lograr una predicción, detección y tratamiento oportunos.
La fisiopatología de la preeclampsia aún es un enigma, pero se han planteado diversas teorías. El desequilibrio angiogénico/antiangiogénico secundario a alteraciones en la remodelación de las arterias espirales, estrés oxidativo, hipoxia, isquemia placentaria, entre otros, es una de las hipótesis más relevantes. De estos estudios han derivado diversos biomarcadores séricos para predecir preeclampsia, especialmente preeclampsia temprana (aquella que se presenta antes de semana 34). Este artículo busca entender las bases científicas que sustenta la medición de diferentes biomarcadores en preeclampsia, especialmente la relación Factor soluble del receptor para VEGF (sFlt-1) / Factor de crecimiento placentario (PIGF), con la intención de predecir y actuar de manera oportuna.
Metodología
Estudio retrospectivo de búsqueda bibliográfica de artículos de revisión y ensayos clínicos publicados entre el año 2002 y 2019 en las bases de datos PubMed, UpToDate, Medline, ProQuest, Cochrane y actualizaciones de sociedades científicas. La búsqueda se restringió a estudios en humanos en idioma inglés, español y portugués. Se utilizaron como términos MeSH: Pre-Eclampsia, physiopathology, Biomarkers, Pregnancy y angiogenesis inducing.
Resultados
Definición y epidemiología
La preeclampsia es un trastorno del embarazo asociado a hipertensión de inicio reciente que ocurre con mayor frecuencia después de semana 20 de gestación. A menudo se acompaña de proteinuria de novo o en ausencia de ésta, alteraciones sistémicas como trombocitopenia, aumento de transaminasas, insuficiencia renal, edema pulmonar y alteraciones cerebrales. Se subclasifica según edad gestacional en preeclampsia de inicio temprano (diagnosticada en gestaciones menores de 34 + 0 semanas) o preeclampsia de inicio tardío (en gestaciones mayores a 34 + 0 semanas); y según severidad, como preeclampsia con o sin criterios de severidad.
Se han identificado diversos factores de riesgo para preeclampsia cuya detección permite clasificar el riesgo e intervenir oportunamente, dentro de estos se encuentran: nuliparidad, primipaternidad, edad materna avanzada, sobrepeso, hipertensión crónica, diabetes mellitus pregestacional (tipo 1 o tipo 2), enfermedad renal crónica, lupus eritematoso sistémico, síndrome de anticuerpos antifosfolípidos, reproducción asistida y embarazo múltiple (ver tabla 1)
La preeclampsia es de gran importancia en salud pública dada su prevalencia, la inversión económica que requiere para su manejo y, sobre todo, por su asociación a complicaciones y secuelas materno fetales. Este trastorno multisistémico afecta del 2% a 8% de embarazadas y está entre las principales causas de morbimortalidad materna y perinatal, especialmente si es de inicio temprano. En América Latina y el Caribe, los trastornos hipertensivos llevan a muertes maternas en aproximadamente 26% de los casos; en Colombia generan el 14,7% de muertes maternas, solo precedida por la hemorragia obstétrica.
Las complicaciones agudas de la preeclampsia incluyen: eclampsia, accidente cerebrovascular, abrupcio de placenta, coagulación intravascular diseminada, síndrome de HELLP, hematoma subcapsular hepático, síndrome de encefalopatía posterior reversible, edema pulmonar, ceguera cortical, insuficiencia renal aguda y muerte.
Fisiopatología
Su patogénesis aún no es clara, pero han surgido múltiples teorías de mecanismo causales que permiten comprender la importancia y utilidad de los biomarcadores.
La teoría de mayor fuerza hasta el momento involucra un estado antiangiogénico dado por remodelación inadecuada de las arterias espirales, hipoxia, defectos profundos de placentación, isquemia placentaria, estrés oxidativo, autoanticuerpos contra el receptor de angiotensina II tipo I, activación de plaquetas y trombina, inflamación intravascular y disfunción endotelial. Tras la aparición de estas noxas ocurre una primera etapa de invasión trofoblástica superficial con inadecuada remodelación de las arterias espirales, y una segunda etapa en la que la disfunción endotelial y el desequilibrio entre factores angiogénicos y antiangiogénicos llevan a las manifestaciones clínicas de la enfermedad.
Para que un embarazo sea exitoso se requiere un equilibrio entre factores angiogénicos como el factor de crecimiento endotelial vascular (VEGF) y el Factor de crecimiento placentario (PlGF), y factores antiangiogénicos como el Factor soluble del receptor para VEGF (sFtl-1) y endoglina soluble (sEng) (ver imagen 1). El desequilibrio entre estos factores genera un estado antiangiogénico que lleva a preeclampsia, lo que implica que se podría predecir la enfermedad con biomarcadores que demuestren tal disbalance.
Existe evidencia que respalda que la pérdida de actividad del Factor de crecimiento placentario (PlGF) junto a concentraciones elevadas del Factor soluble del receptor para VEGF (sFtl-1) son la base de la enfermedad. La hipoxia y la producción de VEGF estimulan la liberación del Factor soluble del receptor para VEGF (sFlt-1) por las células epiteliales que interviene en la acción angiogénica del Factor de crecimiento placentario (PlGF) y de VEGF al unirse directamente a ellos y evitar que interactúen con sus receptores, así inactiva la angiogénesis (ver imagen 2) y lleva al desarrollo de la disfunción endotelial característica de la preeclampsia.
Tras el análisis de múltiples artículos se puede concluir que es posible que este trastorno se deba a una mala perfusión placentaria resultado de remodelación anormal de las arterias espirales maternas que provoca aumento en los niveles del Factor soluble del receptor para VEGF (sFtl-1) y disminución de los niveles del factor de crecimiento placentario (PlGF) libre. Esto causa vasoconstricción y daño endotelial que conducen a la manifestación clínica de la preeclampsia. Cabe resaltar que esta es una vía fisiopatológica común para el desarrollo de restricción del crecimiento fetal (ver imagen 3).
Biomarcadores séricos y la utilidad como predictores.
Un biomarcador brinda información sobre el estado normal o patológico de un individuo. Existen biomarcadores para medir efecto, exposición y susceptibilidad, a este último grupo pertenecen los utilizados para la predicción de preeclampsia.
No se ha logrado definir de manera exacta la causalidad de la preeclampsia y mucho menos la forma de predecirla, por lo que existe la necesidad de un predictor confiable a corto plazo en mujeres con sospecha de presentarla . Con fines investigativos los artículos enfocados en implementación clínica de los biomarcadores utilizan la definición de preeclampsia temprana, intermedia y tardía, siendo estas las que se desarrollan antes de la semana 34, entre la semana 34 y 37 y posterior a la semana 37 respectivamente. A continuación, se aborda el tema dividiendo los diversos marcadores (físicos o bioquímicos) según el trimestre en el cual tienen utilidad clínica (ver tabla 2).
Biomarcadores de Primer Trimestre
Hasta el momento los factores de riesgo permiten predecir tan solo 30% de los casos, por lo que muchas mujeres con factores de riesgo pueden no desarrollar la enfermedad, y más preocupante, muchas mujeres sin factores de riesgo desarrollan manifestaciones clínicas.
En pacientes con preeclampsia el aumento de las resistencias vasculares produce insuficiencia isquémica placentaria que se manifiesta de forma indirecta mediante el estudio Doppler de arterias uterinas con hallazgo del índice de pulsatilidad (IP) elevado. Sin embargo, el Doppler de arterias uterinas no ha logrado imponerse en la práctica habitual y no se recomienda para la detección en embarazo temprano por sus altas tasas de falsos positivos. Para mejorar su precisión se aconseja que se integre con antecedentes maternos y marcadores séricos bioquímicos relacionados con las disfunciones placentarias y endoteliales, por ejemplo: endoglina soluble (sEng), Inhibina A, activina A, pentraxina‐3 (PTX3) y P-selectina que se aumentan en pacientes con preeclampsia; y proteína plasmática A asociada al embarazo (PAPP‐A), el factor de crecimiento placentario (PLGF) y la proteína placentaria‐13 (PP13) que se encuentran disminuidas tras el fracaso de la invasión trofoblástica y la desregulación de la actividad secretora de los trofoblastos.
El Instituto Nacional de Salud y la excelencia clínica (NICE) recomienda la detección de rutina de factores de riesgo específicos de preeclampsia por medio del historial médico y demografía materna (método NICE), pero la Sociedad Internacional de Ultrasonido en Ginecología y Obstetricia (ISUOG) considera este método deficiente al identificar sólo alrededor de 35% de los casos, y establece que la mejor predicción temprana de preeclampsia se logra mediante el uso del teorema de Bayes, que combina las características maternas y el historial médico con mediciones de presión arterial media (PAM), índice de pulsatilidad de arterias uterinas (UtA ‐ IP), el factor de crecimiento placentario (PlGF) y la proteína plasmática A asociada al embarazo (PAPP-A) entre semanas 11–13 de gestación. Esta prueba se denomina “prueba combinada” y podría simplificarse a la “mini prueba combinada” si solo se tienen en cuenta los factores maternos, PAM y PAPP-A. Se logra predecir preeclampsia temprana un 35% a 50% con “mini prueba combinada” en comparación con el método NICE (ver tabla 4)(Ver imagen 4).
Biomarcadores Segundo Trimestre
La adición de marcadores basados en identificación de disfunción placentaria, como el índice de pulsatilidad de la arteria uterina media (mUtA-IP) y la relación sFlt-1 / PlGF mejoran la detección de preeclampsia y retardo del crecimiento fetal (RCF) tempranas. Este método al emplearse entre semanas 11-14 y 18-22 de gestación logra una sensibilidad del 95.8% y especificidad del 100%.
Gracias a la realización del estudio PROGNOSIS (Estudio predictivo de resultados a corto plazo en embarazadas con sospecha de preeclampsia) y trabajos previos del doctor Nicolaides, se ha logrado establecer la importancia de la relación sFlt-1/ PlGF para predicción a corto plazo. Cabe resaltar que el sFlt-1 no ha mostrado eficacia en primer trimestre, pero sí en la segunda mitad del embarazo entre las semanas 20-28 de gestación, edad aconsejada para hacer medición, con excelente rendimiento como prueba de cribado para preeclampsia temprana.
Hasta el momento la relación sFlt-1/ PlGF es mejor predictor de riesgo qué los otros biomarcadores solos y se plantea que las gestantes en las que se determine un riesgo alto de desarrollar preeclampsia por medio de historial y marcadores biofísicos (índice pulsátil de Arterias uterinas) se realicen seguimiento durante la segunda mitad del embarazo determinando de manera seriada el ratio sFlt-1/PLGF. Cuando el valor del ratio sea negativo (<38), se hará el siguiente control hasta 4 semanas después; pero si el ratio se encuentra aumentado (>38) se intensificará el seguimiento, ya que es muy probable que se inicie una preeclampsia en las siguientes 4 semanas.
Múltiples estudios permiten establecer una relación sFlt-1/PLGF de 38 como punto de corte único para evaluar sospecha de preeclampsia entre 24-37 semanas. Valores > 38 se asocian con mayor riesgo de preeclampsia en las siguientes 4 semanas, y por el contrario, valores ≤ 38 la descartan en mujeres con sospecha de enfermedad. (Ver tabla 5). También se ha observado que los valores de sFlt-1/PlGF de mujeres que han presentado preeclampsia se normalizan tras el parto.
Aunque todavía no se dispone de estrategias preventivas o terapéuticas, con excepción del ácido acetilsalicílico en dosis bajas (con efecto preventivo moderado en embarazos de alto riesgo después del primer trimestre), la experiencia clínica sugiere que la detección y el monitoreo temprano de marcadores biofísicos y bioquímicos son beneficiosos.
La preeclampsia se relaciona con alta morbimortalidad en madres y lactantes, es por esto que realizar la prueba de relación sFlt-1/PlGF puede mejorar la toma de decisiones clínicas y la asignación de recursos. Un estudio realizado en Brasil demostró que la prueba sFlt-1/PlGF ahorró $ 182 - $ 636 por paciente versus ninguna prueba, debido a una mejor precisión diagnóstica y reducción de hospitalización no requerida; de allí la importancia en salud pública de una adecuada predicción de esta enfermedad.
Biomarcadores en Tercer Trimestre
Se ha evidenciado la gran utilidad del ratio sFlt-1/PLGF para predecir preeclampsia temprana, sin embargo, después de semana 34 su sensibilidad disminuye hasta un 74% debido al aumento de sFlt-1 y disminución de PlGF de manera fisiológica al final del embarazo. Al momento no hay ensayos aleatorios sobre el impacto de pruebas de cribado de preeclampsia realizadas en tercer trimestre sobre resultados maternos, fetales y neonatales.
La aplicabilidad clínica para predicción de preeclampsia temprana parte de la estadificación del riesgo por medio de factores maternos y posterior toma de doppler de arterias uterinas, donde de acuerdo a los resultados se realizará el correspondiente seguimiento. Pacientes con alto riesgo se continua seguimiento intensivo entre las semanas 25 - 29+0 o en servicios de urgencias tras sospecha clínica de preeclampsia midiendo el ratio Sflt-1/PlGF, si el resultado es <38 descarta la enfermedad; en valores entre 38-85 y >85, se realizará visita de control en 2 semanas y cada 48-96 horas, respectivamente.(ver imagen 5-6)
Biomarcadores en pacientes con Hipertensión crónica o THAE ya diagnosticado
En pacientes con hipertensión arterial crónica se considera que hay una asociación directamente proporcional entre presión arterial (PA) preparto y un perfil angiogénico anormal intraparto, resultando en pacientes con alto riesgo de complicaciones del embarazo. Sin embargo, datos estadísticos sugieren que el control de la presión arterial puede limitar niveles de sFlt1 en embarazadas con hipertensión arterial crónica, aunque se requiere más estudios para verificar la relación entre control de presión arterial y sFlt-1.
Sobre el manejo expectante tras diagnóstico de preeclampsia, un estudio que evaluó la prueba sFlt-1/PlGF en pacientes diagnosticadas permitió establecer un punto de corte de 85 para esta prueba, considerándola positiva con valores mayores y negativa con valores menores. Esta medición se realiza con el objetivo de predecir prolongación del embarazo a 10 días y resultados adversos maternos como muerte, edema pulmonar, insuficiencia renal aguda, hemorragia cerebral, trombosis cerebral, coagulación intravascular diseminada y resultados adversos fetales como muerte perinatal o fetal, restricción del crecimiento intrauterino, desprendimiento de placenta, síndrome de dificultad respiratoria y enterocolitis necrotizante. Encontrar un ratio sFlt-1/PlGF positivo (>85) aumentaba el riesgo de resultados adversos y la posibilidad de parto inminente en las siguientes 2 semanas. Hasta ahora es el único estudio que ha permitido demostrar una diferencia en prolongación del embarazo entre mujeres con una prueba positiva o negativa.
Conclusiones
- La fisiopatología de la preeclampsia no se conoce del todo, sin embargo, diversas hipótesis consideran como base de su desarrollo la expresión aberrante de moduladores angiogénicos.
- La evaluación independiente de cada marcador no permite hacer una predicción adecuada de preeclampsia, se sugiere combinar diversos marcadores físicos y bioquímicos.
- Actualmente el mejor abordaje para la predicción de preeclampsia es identificar factores de riesgo, doppler de arterias uterinas y medición de relación de sFlt-1/PlGF.
- La medición de la relación sFlt-1/PlGF entre las 24-28 semanas de gestación en mujeres seleccionadas por factores de riesgo y Doppler de la arteria uterina, proporciona una predicción precisa de preeclampsia, especialmente para las formas tempranas.
Bibliografía
- Gestational Hypertension and Preeclampsia: ACOG Practice Bulletin, Number 222. Obstet Gynecol. 2020 Jun;135(6):e237-e260
- Mayrink, J., Costa, M. L., & Cecatti, J. G. Preeclampsia in 2018: Revisiting concepts, physiopathology, and prediction. Scientific World Journal, 2018, 9. https://doi.org/10.1155/2018/6268276
- Chaiworapongsa, T., Chaemsaithong, P., Yeo, L., & Romero, R. Pre-eclampsia part 1: current understanding of its pathophysiology. Nat Rev Nephrol, 2014; 10(8): 466-480. Available from: http://dx.doi.org/10.1038/nrneph.2014.102
- Nova Herrera N.A. Guía de manejo de los trastornos hipertensivos asociados al embarazo en el hospital local del norte, ESE Isabu. Bucaramanga, Colombia, Universidad Autónoma de Bucaramanga. 2018
- Poon, L. C., Shennan, A., Hyett, J. A y cols. The International Federation of Gynecology and Obstetrics (FIGO) initiative on pre‐eclampsia: A pragmatic guide for first‐trimester screening and prevention.Obstet Gynecol Int J; 2019; 145; 1-33.
- Salgado, L. F., & Fontalvo, K. A. G. Principales marcadores bioquímicos que actúan como predictores de severidad en pacientes con preeclampsia severa en edades entre 18 y 26 años en el Hospital Niño Jesús de Barranquilla, 2014-2015. Biocienc, 2015; 10(2); 29-36.
- Serrano Díaz, N. C., & Díaz, L. A. Influencia de los factores genéticos y medioambientales en la susceptibilidad para desarrollar preeclampsia. MedUNAB; 2005; 8(2):159–64.
- Bartsch, E., Medcalf, K. E., Park, A. L., & Ray, J. G. Clinical risk factors for pre-eclampsia determined in early pregnancy: systematic review and meta-analysis of large cohort studies. Bmj; 2016; vol. 353.
- Duckitt, K., & Harrington, D. Risk factors for pre-eclampsia at antenatal booking: systematic review of controlled studies. Bmj; 2005; 330 (7491): 565-7.
- August, P., & Sibai, B. M. Preeclampsia: Clinical features and diagnosis.Post TW, UpToDate. Waltham. 2019:1–62.
- Andrietti S, Silva M, Wright A, Wright D, Nicolaides KH. Competing-risks model in screening for pre-eclampsia by maternal factors and biomarkers at 35-37 weeks' gestation. Ultrasound Obstet Gynecol. 2016;48(1):72-9.
- Pinilla, M. A. Factores identificados en las unidades de análisis de los casos de Mortalidad Materna en Colombia, 2017. INS Inf quinquenal epidemiológico Nac [Internet]. 2018;261–73. Available from: https://www.ins.gov.co/buscador-eventos/Informesdeevento/MORTALIDAD%20MATERNA_2018.pdf
- Staff, A. C., Benton, S. J., von Dadelszen, P. y cols. Redefining preeclampsia using placenta-derived biomarkers. Hypertension, 2013, 61(5): 932-942.
- Dulce, G., Córdoba, Á., Ayala, D, Cabrera, F., Fierro C, & J Figueroa, C. Preeclampsia: nuevas etiologías. Univ. Salud, (2010), 1(12).146–155
- Ahmad, S., & Ahmed, A. Elevated placental soluble vascular endothelial growth factor receptor-1 inhibits angiogenesis in preeclampsia. Circ Res, 2004; 95(9): 884-891.
- Ahmed, A., & Cudmore, M. J. Can the biology of VEGF and haem oxygenases help solve pre-eclampsia? Biochem Soc Trans. 2009;37(6):1237–42.
- Maynard, S. E., Min, J. Y., Merchan, J. y cols. Excess placental soluble fms-like tyrosine kinase 1 (sFlt1) may contribute to endothelial dysfunction, hypertension, and proteinuria in preeclampsia. J Clin Invest, 2003; 111(5): 649-658.
- Flint EJ, Cerdeira AS, Redman CW, Vatish M. The role of angiogenic factors in the management of preeclampsia. Acta Obstet Gynecol Scand. 2019;98(6):700–7.
- Koga, K., Osuga, Y., Yoshino, O. y cols. Elevated serum soluble vascular endothelial growth factor receptor 1 (sVEGFR-1) levels in women with preeclampsia. J Clin Endocrinol Metab, 2003; 88(5): 2348-2351.
- McKeeman, G. C., Ardill, J. E., Caldwell, C. M., Hunter, A. J., & McClure, N. Soluble vascular endothelial growth factor receptor-1 (sFlt-1) is increased throughout gestation in patients who have preeclampsia develop. Am J Obstet Gynecol, 2004; 191(4): 1240-1246.
- Lam, C., Lim, K. H., & Karumanchi, S. A. Circulating angiogenic factors in the pathogenesis and prediction of preeclampsia. Hypertension, 2005; 46(5), 1077-1085.
- Tsatsaris, V., Goffin, F., Munaut, C. y cols. Overexpression of the soluble vascular endothelial growth factor receptor in preeclamptic patients: pathophysiological consequences. J Clin Endocrinol Metab, 2003; 88(11): 5555-5563.
- Zhou, Y., McMaster, M., Woo, K. y cols. Vascular endothelial growth factor ligands and receptors that regulate human cytotrophoblast survival are dysregulated in severe preeclampsia and hemolysis, elevated liver enzymes, and low platelets syndrome. Am J Pathol, 2002; 160(4): 1405-1423.
- Zeisler, H., Llurba, E., Chantraine, F y cols. Predictive value of the sFlt-1: PlGF ratio in women with suspected preeclampsia. N Engl J Med, 2016; 374: 13-22.
- Lacunza Paredes, R. O., & Pacheco-Romero, J. Preeclampsia de inicio temprano y tardío: una antigua enfermedad, nuevas ideas. Rev Per Ginecol obstet; 60(4): 351-362.
- Verlohren, S., Galindo, A., Schlembach, D. y cols. An automated method for the determination of the sFlt-1/PIGF ratio in the assessment of preeclampsia. Am J Obstet Gynecol, 2010; 202(2): 161. e1-161. e11.
- Eik‐Nes, Sturla. H. The 18‐week fetal examination and detection of anomalies. Prenat Diagn, 2010; 30(7): 624-630.
- Reyna-Villasmil, E., Mayner-Tresol, G., Herrera-Moya, P., & Briceño-Pérez, C. Marcadores clínicos, biofísicos y bioquímicos para la predicción de preeclampsia. Rev Per Ginecol obstet, 2017; 63(2): 227-233.
- Di Lorenzo, G., Ceccarello, M., Cecotti, V. First trimester maternal serum PIGF, free β-hCG, PAPP-A, PP-13, uterine artery Doppler and maternal history for the prediction of preeclampsia. Placenta, 2012; 33(6): 495-501.
- Tan, M. Y., Koutoulas, L., Wright, D., Nicolaides, K. H., & Poon, L. C. Y. Protocol for the prospective validation study: ‘Screening programme for pre‐eclampsia’ (SPREE).Ultrasound Obstet Gynecol, 2017; 50(2): 175-179.
- García, I. H., Jiménez, A. E. L., Arriaga, P. I. G., Abad, D. E., & Izquierdo, A. G. Doppler de arterias uterinas y marcadores angiogénicos (sFlt-1/PlGf): futuras implicaciones para la predicción y el diagnóstico de la preeclampsia. Diagn Prenat, 2011; 22(2): 32-40.
- Agrawal, S., Cerdeira, A. S., Redman, C., & Vatish, M. Meta-analysis and systematic review to assess the role of soluble FMS-like tyrosine kinase-1 and placenta growth factor ratio in prediction of preeclampsia: the SaPPPhirE study. Hypertension, 2018; 71(2): 306-316.
- Zeisler, H., Llurba, E., Chantraine, F. J. y cols. Soluble fms‐like tyrosine kinase‐1 to placental growth factor ratio: ruling out pre‐eclampsia for up to 4 weeks and value of retesting. Ultrasound Obstet Gynecol, 2019; 53(3): 367-375.
- Yu, N., Cui, H., Chen, X., & Chang, Y. First trimester maternal serum analytes and second trimester uterine artery Doppler in the prediction of preeclampsia and fetal growth restriction. Taiwan J Obstet Gynecol, 2017; 56(3): 358-361.
- Figueira, S. F., Wolf, C., D'Innocenzo, M. Economic evaluation of sFlt-1/PlGF ratio test in pre-eclampsia prediction and diagnosis in two Brazilian hospitals. Pregnancy Hypertens, 2018; 13: 30-36.
- Birdir, C., Droste, L.,Fox, L. y cols. Predictive value of sFlt-1, PlGF, sFlt-1/PlGF ratio and PAPP-A for late-onset preeclampsia and IUGR between 32 and 37 weeks of pregnancy. Pregnancy Hypertens, 2018; 12: 124-128.
- Herraiz, I., Simón, E., Gómez-Arriaga, P. I. y cols. Clinical implementation of the sFlt-1/PlGF ratio to identify preeclampsia and fetal growth restriction: A prospective cohort study. Pregnancy Hypertens, 2018; 13: 279-285.
- Minhas, R., Young, D., Naseem, R. y cols. Association of antepartum blood pressure levels and angiogenic profile among women with chronic hypertension. Pregnancy Hypertens, 2018; 14: 110-114.
- Saleh, L., Verdonk, K., Danser, A. J. y cols. The sFlt-1/PlGF ratio associates with prolongation and adverse outcome of pregnancy in women with (suspected) preeclampsia: analysis of a high-risk cohort. Eur J Obstet Gynecol Reprod Biol, 2016; 199: 121-126.
ANEXOS:
LISTADO DE TABLAS
Cuadro 1: Factores de riesgos para preeclampsia
Cuadro 2: Predicción en los diferentes Trimestre de Gestación
LISTADO DE IMÁGENES
Figura 1 Factores angiogénicos y antiangiogénicos implicados en la preeclampsia
Figura 2 Acción de Sflt-1 sobre Factores angiogénicos
Figura 3: Fisiopatología de la preeclampsia
Figura 4: Estadificación para seguimiento
Figura 4: Algoritmo de predicción de preeclampsia con los nuevos biomarcadores
Cuadro 1 Factores de riesgos para preeclampsia
|
FACTORES DE RIESGO |
|
|
FACTORES |
RR |
|
Edad Materna |
≥35 años: 1,2 |
|
Preeclampsia previa |
6,3 |
|
Embarazo múltiple |
2,9 |
|
Diabetes Mellitus |
3,7 |
|
Hipertensión arterial preexistente |
5,1 |
|
Enfermedad Renal |
3,7 |
|
SAF |
2,8 |
|
Índice de masa corporal |
> 25: 2,1 |
|
Familiares con preeclampsia |
2,9 |
RR: Riesgo relativo, SAF: Síndrome de anticuerpos antifosfolípidos
Cuadro 2: Predicción en los diferentes trimestre de gestación
|
TRIMESTRE |
PREDICCIÓN POR MEDIO DE: |
|
Primero |
● Factores de Riesgo ● Índice de pulsatilidad de arterias uterinas ● PAPP ‐ A ● PLGF |
|
Segundo |
● Relación Sflt-1/PLGF |
|
Tercero |
● Relación Sflt-1/PLGF (faltan más estudios) |
PAPP ‐ A: proteína plasmática A asociada al embarazo, PLGF: Factor de crecimiento placentario, Sflt-1: Factor soluble del receptor para VEGF
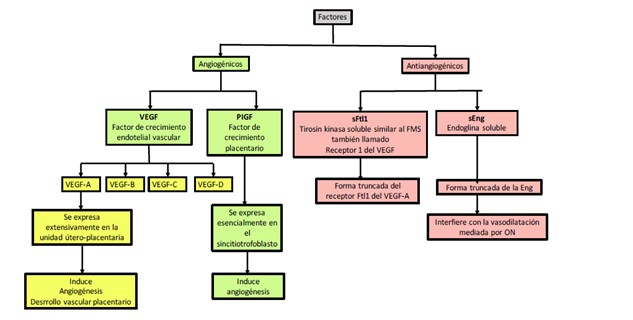
Figura 1 Factores angiogénicos y antiangiogénico implicados en la preeclampsia
Tomado de: Guia de manejo de los trastornos hipertensivos asociados al embarazo en el Hospital Local del Norte, Bucaramanga, Santander.
VEGF-A: Factor de crecimiento endotelial vascular A, VEGF-B: Factor de crecimiento endotelial vascular B, VEGF-C: Factor de crecimiento endotelial vascular C, VEGF-D: Factor de crecimiento endotelial vascular D, Sflt-1: Factor soluble del receptor para VEGF, sEng: endoglina.
Figura 2 Acción de Sflt-1 sobre Factores angiogénicos
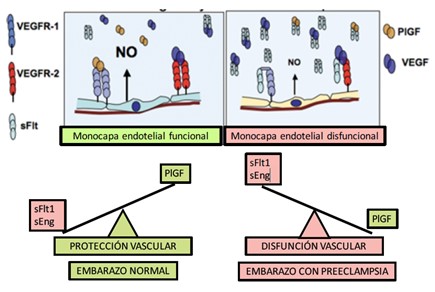
Tomada de Ahmed Can the biology of VEGF and haem oxygenases help solve pre-eclampsia Biochem Soc Trans
VEGFR-1: Receptor de factor de crecimiento endotelial vascular 1, VEGFR-2: Receptor de factor de crecimiento endotelial vascular 2, SFLT-1: Factor soluble del receptor para VEGF, sEng: endoglina, PLGF: Factor de crecimiento placentario
Figura 3: Fisiopatología de la preeclampsia
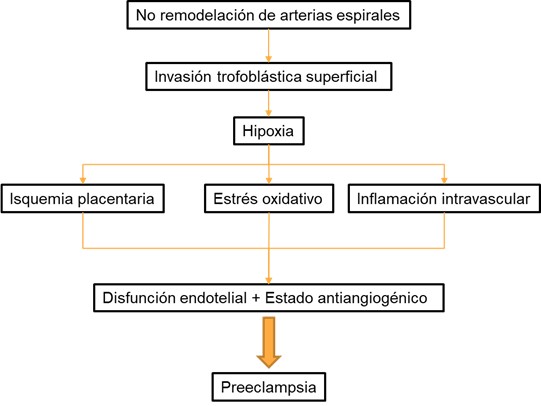
Figura 4: Estadificación para seguimiento.
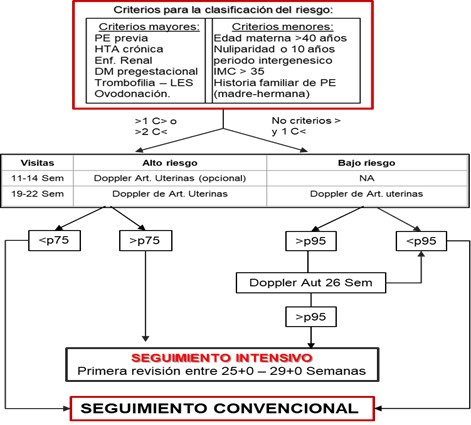
Realizada de clinical implementation of the sFlt-1/PlGF ratio to identify preeclampsia and fetal growth restriction: A prospective cohort study
PE: preeclampsia, HTA: hipertensión arterial, DM: diabetes mellitus, LES: lupus eritematoso sistémica, IMC: Índice de masa corporal, NA: ninguna
Figura 5: Algoritmo de predicción de preeclampsia con los nuevos biomarcadores
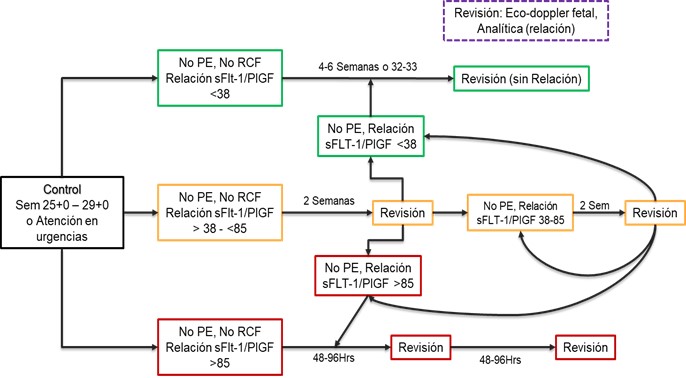
Realizada de clinical implementation of the sFlt-1/PlGF ratio to identify pre-eclampsia and fetal growth restriction: A prospective cohort study
PE: preeclampsia, RCF: restricción del crecimiento fetal, SFLT-1: Factor soluble del receptor para VEGF, PLGF: Factor de crecimiento placentario
Derechos de autor
- Los autores aseguran qué se trata de un trabajo original, qué no infringe ningún derecho de autor o propiedad intelectual de un tercero, qué no está bajo consideración de otra publicación, no ha sido previamente publicado ni enviado para su publicación a otra revista y qué su contenido esencial, tablas e ilustraciones no han sido previamente publicados.
- Los autores manifiestan qué no existe conflicto de intereses con otras instancias públicas o privadas.
- Los autores están de acuerdo en qué su texto sea corregido de acuerdo con el criterio de los editores y en transferir todo el derecho de propiedad intelectual a la Revista FASGO a en el momento en el que el trabajo sea publicado.
- Residente de Ginecología & Obstetricia de la Universidad Autónoma de Bucaramanga
- Estudiante V año de medicina, Facultad de Ciencias de la Salud, Universidad Autónoma de Bucaramanga.