Actualización del Consenso de Obstetricia sobre Distocia de Hombros
Autores:
Coordinadora: Dra. Marisa Mabel Espinoza1
Expertos: Dr. Santiago Rollan2, Roberto Keklikián3, Marcelo Correa Viera4, Diego Iglesias5, Héctor Dante Lucchini6
Resumen
La distocia de hombros es una complicación del parto por vía vaginal con asociación a lesiones perinatales graves. Se define cuando el intervalo de tiempo entre la salida de la cabeza fetal y el resto del cuerpo supera los 60 segundos y/o cuando se requiere el uso de maniobras obstétricas auxiliares tras el fracaso en la tracción axial de la cabeza fetal.
Si bien existen múltiples factores de riesgo, estos han demostrado poco valor predictivo para distocia de hombros exceptuando: los fetos de gestantes no diabéticas que superan los 5000 g, aquellos de gestantes diabéticas que superan los 4500 g y el antecedente de haber presentado una distocia de hombros con parálisis del plexo braquial en un parto anterior.
El retraso en la salida de los hombros puede deberse a una dificultad de la primera rotación: distocia de hombros anterior o bilateral, o en la segunda rotación de los hombros.
Debe sospecharse de una distocia de hombros si: durante el período expulsivo se observa un vaivén en la salida de la cabeza (signo de la tortuga) o la cara y el mentón no logran salir, la cabeza se encuentra firmemente adherida contra la vulva o no se observa la restitución externa de la presentación.
Quien asiste el parto debe solicitar ayuda e indicar a la gestante, tras explicar lo que está sucediendo, que deje de pujar. La estrategia de elección y dirección de las maniobras de resolución de distocia de hombros dependerá de la posición de parto de la gestante, el tipo de distocia de hombros y la ubicación del dorso fetal. Es primordial que un asistente registre el tipo de maniobras y el tiempo de cada una de ellas, así como el que pasa entre la salida de la cabeza y el resto del cuerpo del neonato.
Cuando la distocia de hombros es bilateral, se recomienda elegir directamente maniobras internas que trabajen sobre el hombro o el brazo posterior o la restitución de la cabeza fetal. Cuando la distocia de hombros es anterior, si la gestante se encuentra en posición de litotomía se recomienda iniciar con maniobras externas como la maniobra de McRoberts y Rubin I. Si la gestante está en posición vertical, se recomiendan posiciones en cuatro apoyos. Cuando las maniobras externas fallan, se procede con maniobras internas que trabajen sobre el brazo o el hombro posterior o maniobras de rotación interna. Cuando se trata de una dificultad en la segunda rotación de los hombros, se recomiendan maniobras externas en cuatro apoyos y aquellas que trabajen sobre el hombro o el brazo posterior. Las maniobras de último recurso implican una intervención que puede provocar morbilidad materna y perinatal; y se aplican cuando se sospecha que existe compromiso extremo del bienestar fetal. La dirección de las maniobras y la elección de la mano hábil dependerá de donde se encuentre el dorso fetal. La duración de cada maniobra no debe exceder el minuto de tiempo.
Debido a que la distocia de hombros resulta imposible de predecir y posee una incidencia constante durante los años se recomienda considerarlo como un riesgo posible en todo parto vaginal y ser informado como tal. Ante una distocia de hombros se recomienda registrar: el tiempo transcurrido al momento del diagnóstico y la salida de los hombros, así como las maniobras realizadas, los profesionales presentes en el evento, del estado de salud del neonato al momento de nacimiento. Lograr establecer una comunicación efectiva con los padres y familiares reduce el riesgo de litigio. La teoría de la Propulsión Fetal Bloqueada para la lesión del plexo braquial debe invocarse como probable causalidad cuando el trabajo de parto fue espontáneo y como causalidad cuando durante el periodo expulsivo del parto no se registró distocia ni se realizaron maniobras obstétricas.
Se recomienda la estrategia de simulación clínica para el entrenamiento de la resolución de distocia de hombros, ya sea incorporada al curriculum de las instituciones formadoras de profesionales que asisten nacimientos o como forma de capacitación continua de los equipos de profesionales ya constituidos en las diferentes maternidades para lograr un trabajo articulado y dinámico que permita una conciencia situacional compartida.
La peculiaridad de cada escenario hará que se elijan las maniobras externas más rápidas de realizar y las maniobras internas de más fácil acceso para la manipulación de los hombros de acuerdo con el entrenamiento y la experiencia de los profesionales intervinientes.
Introducción
La distocia de hombros es una complicación del parto por vía vaginal con asociación a lesiones perinatales graves. Dichas lesiones, exponen muchas veces a los profesionales que asisten partos y las instituciones de salud a responder a demandas judiciales (1). Los resultados adversos maternos se relacionan con hemorragia postparto o lesiones de partes blandas. Los neonatales, con lesiones del plexo braquial, fracturas óseas, encefalopatía hipóxica isquémica y en situaciones excepcionales, muerte neonatal (2, 3). Existen casos de distocia de hombros que pueden resolverse sin dejar secuelas. Otros, en los que, a pesar de la diligencia en las maniobras, se provocan lesiones y otras situaciones, en donde estas no pueden justificarse por completo por la distocia o el accionar profesional (4, 5).
Si bien la distocia de hombros se asocia a ciertos factores de riesgo como macrosomía fetal, diabetes gestacional o intervenciones durante el parto, estos están ausentes en la gran mayoría de los casos (6, 7, 2). Dado que se trata de una posibilidad latente, no se debería considerar esta complicación como un "mal resultado obstétrico" excepto que se provoque una lesión materna o fetal (3). Esto pone de relevancia por un lado la necesidad del entrenamiento de los profesionales que asisten partos para prevenir estas lesiones y por otro, la importancia de que la gestante tenga conocimiento de esta información.
Es difícil contar con datos locales sobre la incidencia de distocia de hombros (falta de registro) ya que esta patología no tiene un código claro en el Sistema Informático Perinatal. Podría marcarse como “parto obstruido” dentro de las opciones de complicaciones que exhibe el dorso del carné perinatal, aunque se fundiría con otras causas asociadas. Por otro lado, es posible un subregistro dado la falta de consenso sobre el diagnóstico que muchas veces se limita a documentar en la historia clínica sólo aquellas situaciones con desenlaces adversos (8). Algunos textos sitúan la distocia de hombros con una incidencia del 1 %, por lo que en maternidades de más de 2000 partos anuales deberían esperarse uno o dos eventos al mes (9).
El presente texto se desarrolló a partir de una revisión bibliográfica no sistematizada expuesta al consenso de los expertos representantes de distintas asociaciones pertenecientes a la Federación Argentina de Sociedades de Ginecología y Obstetricia. El objetivo de esta propuesta es que sirva de guía para todo profesional matriculado que asiste nacimientos, teniendo en cuenta diferentes escenarios. La Organización Mundial de la Salud promueve que la gestante adopte, según su preferencia, posiciones acostadas, en verticalidad o en cuadrupedia para el período expulsivo. Dichas posiciones deben ser tenidas en cuenta para la elección de maniobras de resolución de distocia de hombros (10). Por otro lado, muchas de las provincias de nuestro país organizan el sistema de salud bajo una política de regionalización del cuidado perinatal basado en el cumplimiento de Condiciones Obstétricas y Neonatales Esenciales (CONE). Esto hace que los nacimientos se realicen en diferentes ámbitos según la complejidad de las maternidades y posiblemente con mayor o menor cantidad de profesionales intervinientes (11).
Ha resultado bastante frecuente que muchas publicaciones académicas sobre distocia de hombros la categoricen como una “pesadilla obstétrica”, incluso agregan esta palabra en sus títulos (12). Consideramos que desde la performatividad del lenguaje este tipo de expresiones cargan a este evento de una subjetividad innecesaria. Este consenso se ofrece como herramienta flexible para superar esta categorización, haciendo foco en la seguridad del paciente y la evidencia científica disponible.
Definición
La distocia de hombros se define cuando el intervalo de tiempo entre la salida de la cabeza fetal y el resto del cuerpo supera los 60 segundos y/o cuando se requiere el uso de maniobras obstétricas auxiliares tras el fracaso en la tracción axial de la cabeza fetal.
Clásicamente, la distocia de hombros se define como aquella dificultad en el desprendimiento de los hombros, que requiere o necesita de maniobras obstétricas adicionales tras el fracaso de una tracción moderada sobre la cabeza fetal (2).
La tracción axial de rutina es aquella que se ejerce para lograr la salida de los hombros cuando estos no presentan dificultades para su extracción. Se entiende por tracción axial a aquella que sigue la línea de la columna fetal sin desvío lateral o hacia abajo de la cabeza (más de 25-45º respecto al eje horizontal cuando la madre está en posición de litotomía) (2). Existe evidencia que sugiere una fuerte asociación entre la tracción forzada hacia abajo con la avulsión de los nervios de plexo braquial por lo que esta última debería evitarse en todos los casos (13).
Spong y col. (1995) propusieron definir la distocia de hombros cuando el tiempo transcurrido entre el parto de la cabeza y el resto del cuerpo fetal excede los 60 segundos (14). Dicha propuesta se determinó tras la estimación de dos desvíos estándar de la media de intervalo (24.2 segundos) de observaciones realizadas en 250 nacimientos cuyos fetos tenían una estimación de peso menor a 4500 gr o a 4000 gr en diabéticas. En dichos nacimientos se observaron diferencias estadísticamente significativas respectos al peso fetal (3952 gr +/- 118 vs 3319 +/-39 p<0.001) y el score de Apgar en 1 minuto (10 (34%) vs 25 (11%) p <0.05). Estos datos parecieran hacer más frecuente este evento al aumentar la incidencia de distocia de hombros, pero también menos frecuente las lesiones que afectan la morbimortalidad materna y fetal (14, 8) .
Estudios posteriores dieron aún más relevancia al intervalo de salida entre la cabeza fetal y el resto del cuerpo. Leung y col. (2010) describieron de entre 200 casos de distocia de hombros, un ritmo de descenso del PH arterial de sangre de cordón de 0,011 por minuto [(IC 95 %), 0,017–0,004; P = 0,002] y un riesgo de acidosis severa (pH < 7) de 5,9% (1/17) cuando este intervalo se prolongó a 5 minutos o más (P = 0,034) (15).
Factores de riesgo
Si bien existen múltiples factores de riesgo, estos han demostrado poco valor predictivo para distocia de hombros exceptuando: los fetos de gestantes no diabéticas que superan los 5000 g, aquellos de gestantes diabéticas que superan los 4500 g y el antecedente de haber presentado una distocia de hombros con parálisis del plexo braquial en un parto anterior.
La distocia de hombros sigue siendo un evento impredecible, por lo tanto, la mejor estrategia para su manejo es la prevención, cuando ésta es posible. Resulta clave entonces el reconocimiento de sus factores de riesgo y estar familiarizados con un plan de conducta adecuado y el entrenamiento en las maniobras que permitan su resolución.
Los factores de riesgo pueden clasificarse entre aquellos que se presentan antes del trabajo de parto o factores preparto y aquellos que se presentan durante el trabajo de parto o factores intraparto. Los primeros, nos obligan a llevar un seguimiento estricto del trabajo de parto y los segundos exigen de operadores idóneos para intervenir en cualquier momento. A su vez, entre los factores de riesgo ante parto pueden encontrarse los preconcepcionales como aquellos relacionados a los antecedentes obstétricos de embarazos anteriores (16). (Gráfico 1)
Estos factores de riesgo, según se ha demostrado en una serie de estudios, tienen un valor predictivo muy bajo, tanto en forma individual como en la combinación entre ellos (17, 18). Se realizó una revisión de todas aquellas condiciones clínicas que coexisten o coexistieron estadísticamente con la distocia de hombros en análisis retrospectivos y se encontró que las pacientes que presentaron factores de riesgo asociados fueron solamente del 16% del total (17).
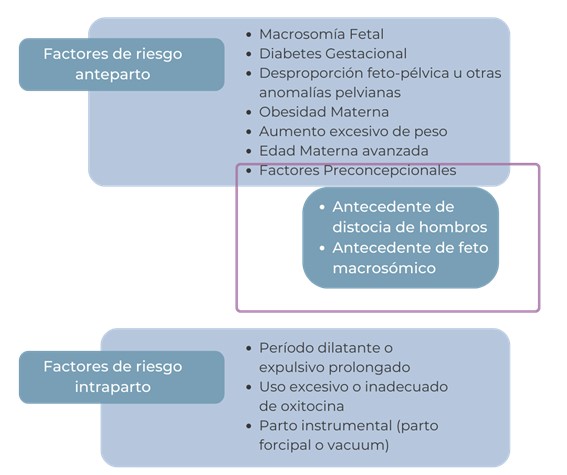
Gráfico 1: Factores de riesgo ante parto e intraparto.
La mayoría de los factores de riesgo tienen una estrecha relación con la macrosomía fetal. El Colegio Americano de Ginecología y Obstetricia define a la macrosomía como aquel feto que pesa más de 4000 gramos (g) al nacer, o bien tiene un peso fetal estimado (PFE) por ecografía mayor a 4500 g (19, 20). Sin embargo, la gran mayoría de los neonatos con un peso al nacer mayor o igual 4500 g. no desarrollan distocia de hombros y el 48% de los nacimientos complicados por distocia de hombros ocurren con recién nacidos que pesan menos de 4000 g (21, 22).
Un estudio noruego observacional de más de 2 millones de nacimientos observó, entre los casos de distocia de hombros (n=14378), que en las gestantes no diabéticas el porcentaje de este evento era del 6.9% (n=170) en fetos entre 4500 y 5000 gr [OR 15.94 (9.24 - 27.20) 95%IC] y del 15.09% (n=121) en fetos mayores de 5000 gr [OR 39.7 (22.99-68.74) 95% IC]. Un porcentaje similar a este último (15,69%, n=121) se observó para las gestantes diabéticas cuyos fetos superaban los 4500 gr [OR 170.73 (155.06 - 187.98) IC 95%] (23).
Uno de los estudios poblacionales con mayor número de pacientes incluidas, calculó una incidencia del 13.5 % de recurrencia de distocia de hombros en el parto subsiguiente. Dentro de los factores asociados se encontraban el mayor peso al nacer, el parto instrumentado y haber presentado una lesión fetal severa. Este estudio encontró que la lesión del plexo braquial se comportaba como un factor de riesgo independiente para recurrencia distocia de hombros, aumentando el riesgo 2 a 3 veces (24).
Los hijos de madres diabéticas tienen 2 a 4 veces más riesgo de presentar distocia de hombros comparados con aquellos que nacen con el mismo peso en madres no diabéticas (17).
Análisis de modelos de decisión han mostrado que para evitar una posible lesión del plexo braquial en fetos con PFE > 4500 gramos se deberían realizar 3695 cesáreas en madres no diabéticas en comparación con 445 en madres diabéticas (16).
Este consenso recomienda que, en casos especiales, como una gestante diabética con sospecha de macrosomía fetal con PFE > 4500 gr o una gestante no diabética con PFE > 5000 gr. debería considerarse la programación de una cesárea. Deben evaluarse los riesgos y beneficios por parte del médico obstetra y una política de decisión compartida claramente documentada (16, 2).
En el caso donde la gestante tiene un antecedente de distocia de hombros en un parto anterior con lesión del plexo braquial u otra injuria fetal permanente, es recomendable discutir el modo de finalización del embarazo teniendo en cuenta las maniobras requeridas en el parto anterior, el trauma materno, la morbilidad neonatal, el PFE en este embarazo y el deseo materno (9).
Fisiopatología
El trabajo de parto de los hombros se realiza en la mayoría de los casos gracias a dos rotaciones: la primera, a la entrada de la pelvis, del plano sagital al transversal u oblicuo; y la segunda, a la salida, del plano transversal u oblicuo al sagital. El retraso en la salida de los hombros puede deberse a una dificultad de la primera rotación: distocia de hombros anterior o bilateral, o en la segunda rotación de los hombros.
El mecanismo de parto de los hombros inicia al entrar al estrecho o espacio superior de la pelvis. Borell y Fernströn (1958) describieron dos rotaciones claves en el recorrido de los hombros por el canal del parto. La primera de ellas se produce al momento de entrar al canal. Este hecho se desencadena tras la rotación intrapélvica de la cabeza que busca el plano sagital entre las espinas ciáticas y las tuberosidades isquiáticas. La rotación de la cabeza hará que los hombros deban rotar del plano sagital al plano transversal u oblicuo para entrar a la pelvis (con mayor frecuencia la entrada y el descenso se realiza en el plano transversal) aunque en algunas pocas ocasiones lo hace directamente en el plano sagital. A su vez el hombro anterior suele descender sobreelevado y el hombro posterior extendido, esto se debe a que este último suele ser el primero en introducirse a la pelvis ubicándose en la concavidad del sacro (25).
La segunda rotación de los hombros se produce tras la salida de la cabeza y aquí son los hombros los que provocan su restitución externa o, mejor dicho, el tórax. La mayoría de las veces, los hombros, yacen todavía en dirección transversal aún a la altura de las tuberosidades isquiáticas por lo que no sería válido decir que la rotación interna de la cabeza y la segunda rotación de los hombros ocurren a la misma altura del canal y por el mismo motivo (25, 26) Se piensa que, en ese momento, el tórax fetal (su caja torácica) debe sobrepasar la parte más curvada del canal del parto. Para ello, encuentra más flexibilidad en el movimiento de inclinación lateral y rotación que en el movimiento de flexión dorsal. Esta rotación, lleva los hombros al plano sagital y permite la restitución cefálica externa (25, 3).
De acuerdo con la descripción previa y teniendo en cuenta la definición de distocia de hombros, el retraso entre la salida de los hombros y la cabeza fetal podría darse tanto por dificultades en la primera rotación y la entrada a la pelvis como también en la segunda rotación. Esto determina que puedan ocurrir las siguientes posibilidades:
- Una distocia bilateral, donde ambos hombros están detenidos por encima del espacio superior de la pelvis, esta situación es poco frecuente y suele presentarse tras el intento de una extracción instrumental (9).
- Una distocia unilateral, donde el hombro posterior ha entrado en la pelvis, pero el anterior es atrapado por encima del espacio superior. Si la posición es transversal u oblicuo estará sobre la línea pectínea de la hemipelvis que corresponda, si la posición es sagital estará sobre la sínfisis del pubis (25). Esta es la variedad que se presenta con mayor frecuencia. (Figura 1)
- Una dificultad en la segunda rotación de los hombros (3).
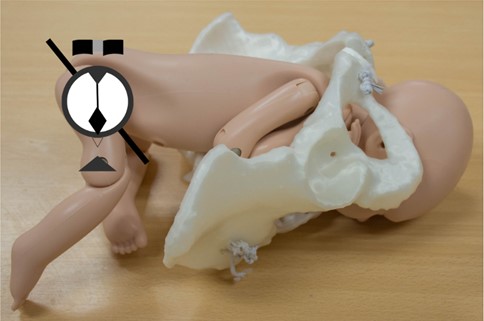
Figura 1: Cabeza fetal en el plano sagital y hombros en plano oblicuo. Se observa el hombro anterior impactando sobre la línea pectínea derecha próximo a la articulación de la sínfisis del pubis.
Sospecha clínica y medidas iniciales claves:
Debe sospecharse de una distocia de hombros si: durante el período expulsivo se observa un vaivén en la salida de la cabeza (signo de la tortuga) o la cara y el mentón no logran salir, la cabeza se encuentra firmemente adherida contra la vulva o no se observa la restitución externa de la presentación.
Quien asiste el parto debe solicitar ayuda e indicar a la gestante, tras explicar lo que está sucediendo, que deje de pujar. La estrategia de elección y dirección de las maniobras de resolución de distocia de hombros dependerá de la posición de parto de la gestante, el tipo de distocia de hombros y la ubicación del dorso fetal. Es primordial que un asistente registre el tipo de maniobras y el tiempo de cada una de ellas, así como el que pasa entre la salida de la cabeza y el resto del cuerpo del neonato.
Cuando la cabeza fetal se observa por fuera de la vulva el parto de la cabeza ha finalizado. Todo lo que suceda o no a continuación estará vinculado a la trayectoria de los hombros fetales por el canal del parto. Puede suceder que el cuerpo salga inmediatamente después de la cabeza o que este, dando tiempo a la acomodación de los hombros, lo haga en la segunda contracción luego de la restitución de la cabeza del feto. Una excelente estrategia, basada en la gestión del tiempo, es la propuesta de “manos afuera” esperando la próxima contracción y la rotación extrapélvica de la presentación antes de aplicar la tracción. En este período de “espera”, pueden llevarse a cabo otras maniobras como la reducción de una circular de cordón.
Los signos sugestivos de distocia de hombros son:
- dificultad en la salida de la cara y/o el mentón tras la salida de la cabeza.
- retracción de la cabeza fetal en forma de vaivén hacia la vulva (signo de la tortuga) debido a la tracción en sentido inverso ejercida por los hombros impactados que no ha logrado atravesar la abertura superior.
- la cabeza permanece firmemente aplicada contra la vulva y el periné
- fracaso de la rotación externa de la cabeza fetal (16).
Una vez que el profesional que asiste el parto se da cuenta de esto y no es capaz de extraer los hombros con las maniobras habituales se deben iniciar una serie de medidas ordenadas, algunas de ellas simultáneas y otras secuenciales, las cuáles deben formar parte de un protocolo sistemático de trabajo en equipo para emergencias obstétricas en la sala de partos.
Como medidas iniciales claves se sugiere:
- No perder la calma: al tratarse de un evento agudo y muy poco frecuente, suele ser una situación de estrés para el equipo actuante y es esencial que quien lidera la toma de decisiones actúe racionalmente.
- Pedir ayuda: inmediatamente se debe pedir la colaboración de todos los profesionales involucrados en la atención del nacimiento (licenciada en obstetricia, médicos obstetras, enfermeros, anestesiólogo y neonatólogo), sobre todo aquellos de mayor experiencia. Se debe recordar que algunas maniobras requieren de dos colaboradores, además del actual asistente (27) .
- Designar a un profesional para tomar el tiempo: desde el diagnóstico de distocia a la salida del cuerpo, debe realizarse un registro de la duración de cada maniobra y el orden cronológico en el que se aplicaron (27) . Es aconsejable intentar cada maniobra por un lapso no mayor a 30 segundos. Si no se consigue el éxito, pasar a la próxima (Huntley 2017).
- Informar y pedir colaboración a la gestante: la gestante y su acompañante deben ser informados de la situación en forma breve y clara. De la misma manera, debe indicarse que deje de pujar para que no se genere un impacto más firme del hombro anterior sobre la sínfisis pubiana y se le informará sobre la importancia de colaborar con las indicaciones del equipo (28).
- Evaluar de qué tipo de distocia de hombros se trata: Cuando se trata de ambos hombros la cabeza se observa firmemente adherida contra la vulva, es posible que no se observe el mentón y que la cara se vuelva rápidamente cianótica. Al introducir la mano en canal se constata que la excavación del sacro está vacía (9) . Cuando la distocia es de hombro anterior, la cabeza puede tener un cierto grado de movilidad, aunque con seguridad no se observará la restitución externa espontánea. Al introducir la mano en el canal se constata que el hombro posterior se encuentra acomodado en la excavación. En el caso de una dificultad en la segunda rotación de los hombros se observa un retraso en el tiempo de intervalo de salida entre la cabeza fetal y los hombros (más de 60 segundos). Estos se encuentran en la excavación pelviana pero no logran moverse al plano sagital. Otro dato relevante es saber hacia dónde apunta el dorso fetal, puede resultar práctico entenderlo como el lado opuesto hacia donde apunte la cabeza o la nariz del feto (3). El conocimiento y la experiencia del operador definirán la secuencia de maniobras a implementar.
- Evitar la tracción axial forzosa, la tracción lateral o hacia abajo del polo cefálico y la rotación manual directa de la cabeza o cuello fetal. Son puntos críticos para reducir la posibilidad de lesión del plexo braquial (29).
- No realizar presión sobre el fondo uterino (evitar la maniobra de Kristeller): esta maniobra se encuentra fuertemente desaconsejada. La compresión del fondo uterino, en el desesperado intento por lograr el progreso de la presentación, sólo conseguirá impactar aún más el hombro. Por otro lado, incrementa las posibilidades de aparición de complicaciones, tanto maternas (rotura uterina) como fetales graves (lesiones del plexo braquial o fracturas claviculares) (16).
- Suspender el goteo de oxitocina (si este existiera).
- Posicionar a la paciente de manera de facilitar las maniobras según el escenario clínico: parto en posición de litotomía o parto vertical (3).
- Evaluar la necesidad de episiotomía: la episiotomía no es un recurso que resuelva la distocia, tampoco disminuye el riesgo de lesión del plexo braquial, solamente debería ser considerada para mejorar el acceso de la mano del operador para realizar las maniobras intravaginales. Contrariamente a las creencias empíricas, el uso de la episiotomía no es obligatorio en el manejo de la distocia de hombros, siempre y cuando la manipulación fetal pueda ser suficiente y adecuadamente ejecutada sin ella (30). (Gráfico 3)
Maniobras de resolución de distocia de hombros
Cuando la distocia de hombros es bilateral, se recomienda elegir directamente maniobras internas que trabajen sobre el hombro o el brazo posterior o la restitución de la cabeza fetal. Cuando la distocia de hombros es anterior, si la gestante se encuentra en posición de litotomía se recomienda iniciar con maniobras externas como la maniobra de McRoberts y Rubin I. Si la gestante está en posición vertical, se recomiendan posiciones en cuatro apoyos. Cuando las maniobras externas fallan, se procede con maniobras internas que trabajen sobre el brazo o el hombro posterior o maniobras de rotación interna. Cuando se trata de una dificultad en la segunda rotación de los hombros, se recomiendan maniobras externas en cuatro apoyos y aquellas que trabajen sobre el hombro o el brazo posterior. Las maniobras de último recurso implican una intervención que puede provocar morbilidad materna y perinatal; y se aplican cuando se sospecha que existe compromiso extremo del bienestar fetal. La dirección de las maniobras y la elección de la mano hábil dependerá de donde se encuentre el dorso fetal. La duración de cada maniobra no debe exceder el minuto de tiempo.
La ejecución de un protocolo de acción bien establecido y de rápida implementación asociado a la coordinación eficiente del equipo perinatológico son fundamentales para resolver con éxito la distocia de hombros.
Las maniobras de resolución tienen como objetivo modificar la orientación de la pelvis a partir de maniobras externas o extra vaginales o modificar la orientación de los hombros y el diámetro biacromial manipulando el feto con maniobras internas o intravaginales.
Las maniobras externas pueden ser llamadas también maniobras de primer nivel: se prefieren como maniobras iniciales, no requieren de una gran destreza clínica para realizarlas, pero precisan que la gestante se movilice de alguna u otra manera. Las maniobras internas son llamadas de segundo nivel: implican un mayor entrenamiento y destreza del asistente y suelen ser independientes de la paciente. Existen maniobras de último recurso o tiempo heroico a las que se llega una vez que ha fracasado el intento de resolver la distocia con las maniobras anteriores, estas implican alguna intervención que puede provocar mayor morbilidad materna y perinatal; y se aplican cuando se sospecha que existe compromiso extremo del bienestar fetal. (Gráfico 2)
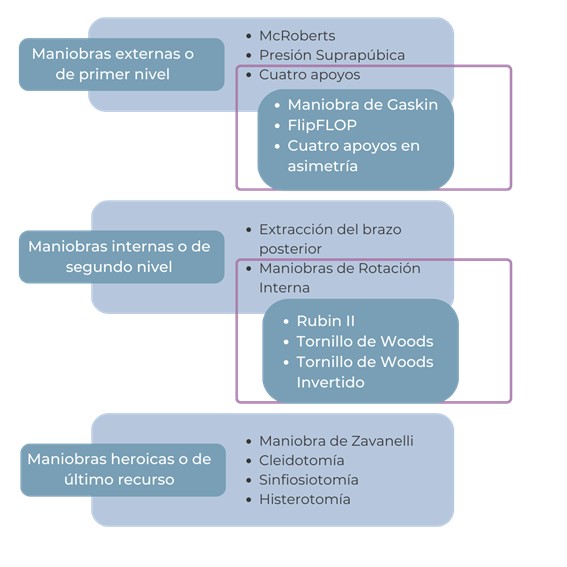
Gráfico 2: Resumen de maniobras externas o de primer nivel, maniobras internas o de segundo nivel y maniobras heroicas o de último recurso.
La coordinación del equipo es competencia obligatoria del médico obstetra o, de no poder contar con este por cuestiones de fuerza mayor, del profesional de salud habilitado para asistir partos con mayor experiencia y capacitación. Debe realizar un diagnóstico oportuno, planificar y dirigir las acciones correctivas necesarias, evaluar la eficiencia de las medidas adoptadas para alcanzar los propósitos deseados y evaluar continuamente los resultados de la respuesta fetal a las manipulaciones empleadas.
Cuando la distocia de hombros es bilateral, se recomienda elegir directamente maniobras internas que trabajen sobre el hombro o el brazo posterior o la restitución de la cabeza fetal. Cuando la distocia de hombros es anterior, según la posición de la gestante, se recomienda iniciar con maniobras externas, luego con maniobras internas y cuando estas fallan, aquellas de último recurso. Cuando se trata de una dificultad en la segunda rotación de los hombros, se recomiendan maniobras externas en cuatro apoyos y aquellas que trabajen sobre el hombro o el brazo posterior.
La mayoría de los casos de distocia de hombros se resuelven rápidamente. La ventana de tiempo disponible antes del daño por asfixia podría garantizarse en 5 minutos, tiempo suficiente para realizar entre dos a tres maniobras (31, 15). Según el trabajo de Leung y col (2011) en un estudio retrospectivo de 205 casos de distocia de hombros, la tasa acumulativa de resolución con dos maniobras fue del 79% (n=162) y con tres maniobras del 94.6% (n=194) (31). El reporte de Hoffman y col (2011) sobre 2,018 casos de distocia de hombro, describió para aquellos recién nacidos que presentaron encefalopatía hipóxico-isquémica (n=6) un promedio de 10,7 minutos (rango 3 a 20 minutos) de intervalo entre la salida de la cabeza fetal y el resto del cuerpo, además del requerimiento de más de 5 maniobras (4).
Maniobras de primer nivel:
Maniobra de McRoberts
Esta maniobra consiste básicamente en llevar los “muslos al abdomen”. Para esta maniobra se requieren dos ayudantes (uno a cada lado) tomando de la parte posterior de los muslos y las rodillas para provocar una hiperflexión (> de 90°) de las caderas. Esta maniobra imprime un movimiento de báscula (rotación cefálica) a la pelvis, llamado “nutación ilíaca” (32). Dicha nutación, por un lado, lleva el borde superior de la sínfisis púbica hacia arriba y hacia atrás y por otro aplana la curvatura lumbar (33). Esto amplía el diámetro anteroposterior de los espacios medios e inferiores de la pelvis y permite que el hombro fetal posterior descienda y se ubique en la curvatura del sacro con el objeto de aumentar ligeramente los diámetros pelvianos (3). (Figura 2)
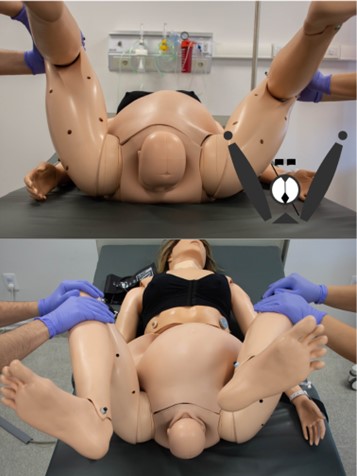
Figura 2: Persona gestante en posición de litotomía. No se observa la restitución externa de la cabeza fetal que permanece en el plano sagital. Se realiza la maniobra de “Mc Roberts”: dos asistentes, uno a cada lado de la gestante, llevan las piernas contra su abdomen en flexión y dirigen las rodillas hacia las orejas aumentando considerablemente dicha flexión y provocando el movimiento de nutación de los dos huesos ilíacos.
La maniobra de McRoberts suele ser la primera línea de tratamiento de las distocias de hombros en la atención de un parto en decúbito dorsal por su facilidad y rapidez. (Gráfico 3) Tiene un porcentaje de éxito, cuando se implementa de manera aislada, que varía del 40 al 90% % según la serie estudiada (31, 34). Esta maniobra puede ser llevado a cabo en forma simultánea con la presión suprapúbica.
Presión suprapúbica
Esta maniobra, efectuada por un ayudante, consiste en realizar presión suprapúbica sostenida mientras se aplica una tracción moderada sobre polo cefálico, siempre en dirección axial.
Se describen dos variantes de la técnica que se relacionan con la dirección que toma la presión con respecto al pubis materno. Ellas son la técnica de Mazzanti y la de Rubin.
La presión en la técnica de Mazzanti se realiza en forma perpendicular a la sínfisis pubiana, mientras que en la técnica de Rubin se realiza en forma oblicua. Rubin describió varias maniobras para resolver una distocia de hombros, las cuales fueron nombradas de acuerdo con su realización en el tiempo. Esta es la primera maniobra (35).
En cualquier caso, el obstetra que está asistiendo el parto tiene la responsabilidad de instruir al asistente que proporcionará la presión suprapúbica indicándole a qué lado se enfrentará al feto y como debe aplicar la fuerza, orientada a la parte posterior del hombro anterior del feto. (Figura 3)
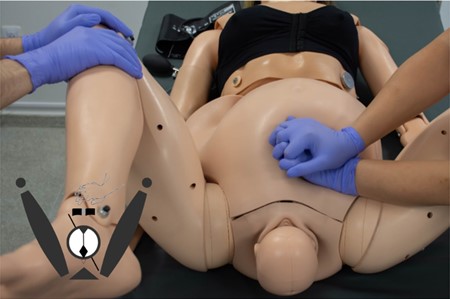
Figura 3: Persona gestante en posición de litotomía. Se realiza la maniobra de “Mc Roberts” y presión suprapúbica externa o “Rubin I": las manos se posicionan al estilo de la reanimación cardiopulmonar (RCP) y se aplica presión a la parte posterior del hombro anterior, en dirección lateral y hacia abajo
Posiciones en cuatro apoyos: Maniobra de Gaskin, Flip-FLOP y cuatro apoyos en asimetría
Cuando la gestante está en posición vertical estos recursos son los más rápidos y accesibles. Por otro lado, las circunstancias individuales deben guiar al profesional en cuanto a si probar estas posiciones antes o después de intentar la rotación interna y el desprendimiento del brazo posterior y, sin lugar a duda, antes de tomar decisiones más radicales. Pueden llevarse a cabo siempre y cuando la gestante se movilice, por lo que también podría sugerirse con anestesia epidural que no provoque un bloqueo motor. También es útil cuando se cuenta con un único profesional médico u obstétrica en la atención del parto. Este último caso debiera corresponder a situaciones en las que por fuerza mayor no se logra la derivación oportuna a una maternidad que cumpla con las CONE. (Gráfico 3)
La maniobra de Gaskin, all-four o cuatro patas consiste en cambiar la posición de la paciente, colocándola de manera tal que permanezca apoyada sobre sus manos y rodillas. La matrona Ina May Gaskin, a partir de su formación con parteras tradicionales de Nicaragua y Guatemala, planteó que el solo movimiento efectuado para girar y mover a la paciente para lograr esta posición hace que el hombro anterior tienda a desprenderse (36, 37).
Un trabajo analiza esta maniobra desde la biomecánica de la pelvis. Se explica que en la posición de cuatro apoyos la pelvis se apoya solo sobre la articulación coxofemoral. Sus tres huesos, el sacro y los dos ilíacos, se encuentran libres de movimiento en todos los planos anatómicos y esto permite modificar el canal de la pelvis (38–40, 3).
Otra matrona, Gail Tully, decribió la técnica de Flip-FLOP o posición de corredor haciendo que desde la posición de cuatro apoyos, la gestante levante la pierna flexionando la cadera del lado del dorso fetal (41, 42). Una variante, recientemente descripta es la de “cuatro apoyos en asimetría” que busca flexionar y hacer una rotación interna de la pierna contraria al dorso fetal, teniendo en cuenta que el bloqueo del hombro anterior estaría sobre la hemipelvis opuesta al dorso fetal. La flexión de la cadera lleva el ilíaco a nutación: el isquion, la rama isquipubiana y el pubis son arrastrados en el plano sagital hacia arriba y adelante, ampliando de un solo lado el espacio medio e inferior de la pelvis (como si fuera una Mc Roberts invertida). La rotación interna de la cadera agrega una pronación ilíaca, abriendo aún más el espacio medio e inferior lateralmente (3). (Figura 4)

Figura 4: Posición de cuatro apoyos en asimetría: La pierna flexionada (contraria al dorso fetal) provoca la nutación ilíaca. La rotación interna se provoca girando la rodilla hacia adentro (flecha azul) y el talón hacia afuera (flecha roja) para agregar la pronación ilíaca. Observe (flecha verde) la asimetría que produce este movimiento al ampliar los espacios medio e inferior de la pelvis. ©Núria Vives. Tomado de Espinoza MM, Vives Parés N, Keklikian R, Seiref S. Distocia de hombros: propuestas de resolución de acuerdo con las diferentes posiciones de parto según la movilidad de la pelvis. Revista Peruana de Ginecología y Obstetricia 2023; 69(1), con permiso de los autores.
Maniobras de segundo nivel
Maniobra de Rubin II
Consiste en insertar, de ser posible, toda la mano por vía vaginal detrás de la cara posterior del hombro anterior del feto y rotar el hombro hacia el diámetro oblicuo pelviano más favorable. Si el dorso fetal es izquierdo o la cabeza mira a la derecha de la gestante, se recomienda introducir la mano derecha del operador en hora 5, hasta encontrar el hombro (hora 2) y aplicar presión en sentido antihorario. Este movimiento aducirá la cintura escapular fetal, reduciendo su diámetro y permitiendo en algunos casos resolver la distocia. Se puede realizar junto con la maniobra de McRoberts y de presión suprapúbica (43, 44). (Figura 5)
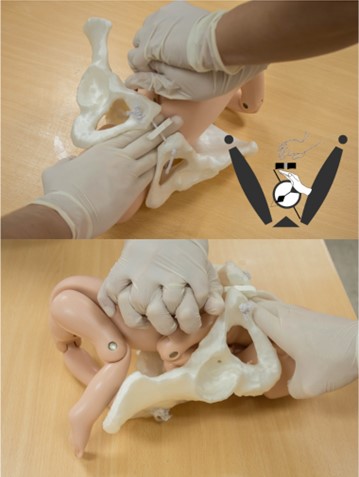
Figura 5: Maniobra de Rubin II: Se recomienda introducir la mano derecha en la vagina (en hora 5 si el dorso fetal es izquierdo o la cabeza fetal mira a la derecha) y aplicar presión en sentido antihorario sobre la cara posterior del hombro anterior junto a presión suprapúbica externa.
Maniobra rotatoria de Woods, del tornillo o del sacacorchos
El profesional debe colocar al menos dos dedos o, si es posible, toda la mano en la cara anterior del hombro posterior del feto, aplicando una suave presión hacia arriba en el mismo sentido horario con el que realizó la maniobra anterior e imprimir al feto un giro de 180 grados. Ambas maniobras (Rubin II y Woods) pueden combinarse para aumentar las fuerzas de torsión. Se sugiere mantener la posición de la mano derecha de Rubin II y luego introducir los dedos de la mano izquierda en la vagina (en hora 7 si el dorso fetal es izquierdo o del mismo lado donde mira la cara fetal) para aplicar presión en sentido antihorario Ambas manos aplican presión en sentido antihorario en forma simultáneamente. Un asistente puede también aplicar presión suprapúbica externa (45). (Figura 6)
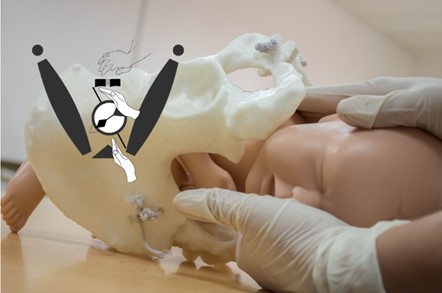
Figura 6. Tornillo de Woods: Se recomienda introducir la mano derecha en la vagina (en hora 5 si el dorso fetal es izquierdo o la cabeza fetal mira a la derecha) y la mano izquierda en H 7 o del mismo lado donde mira la cara fetal, para aplicar presión en sentido antihorario.
Maniobra de Woods invertida
Es la maniobra invertida. Es necesario cambiar las manos de lugar y aplicar la fuerza en el sentido opuesto. Pueden utilizarse las dos manos o una sola según el espacio. En este último caso mantener la mano derecha en la vagina y deslizar los dedos hacia abajo desde la cara posterior del hombro anterior a la cara posterior del hombro posterior para aplicar presión en el sentido horario. No se recomienda realizar presión suprapúbica externa (44, 27). (Figura 7)
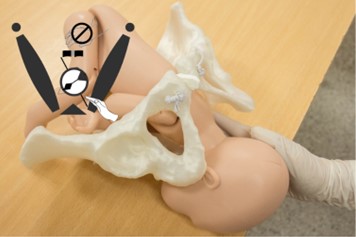
Figura 7. Tornillo de Woods invertido: Busca ejercer presión sobre la cara posterior del hombro posterior, en este caso, en sentido horario.
Desprendimiento del brazo y del hombro posterior:
La maniobra de Jacquemier consiste en la extracción manual del brazo posterior. Se introduce una mano en la vagina por debajo del hombro posterior, se recorre este último hasta el codo o la mano. Se la sujeta y se desliza todo el miembro superior fetal sobre la cara anterior del tórax hasta exteriorizarlo. De esta manera, se aminora el diámetro biacromial y se logra dar espacio para que el hombro anterior se deslice por debajo de la sínfisis pubiana y se desencaje (27). Una dificultad puede ser que el miembro superior posterior se encuentre en extensión. En este caso, puede presionarse suavemente la fosa antecubital para flexionar el antebrazo sobre el brazo y reconocer con mayor facilidad la mano fetal. Debe evitarse utilizar la mano del operador o su dedo índice en forma de gancho, así como todo tipo de tironeamiento o presión sobre el húmero por el riesgo de fractura (31). (Figura 8)
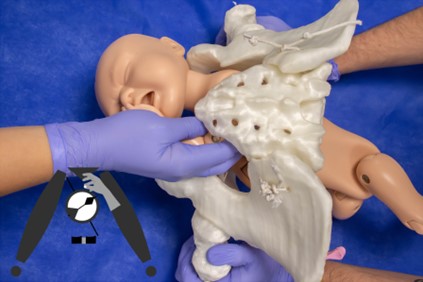
Figura 8: Extracción del Brazo posterior o maniobra de Jacquemier-Barnum: Se sugiere introducir una mano hacia el espacio creado por la excavación del sacro para buscar el brazo posterior del feto, luego aplicar presión sobre la fosa ante cubital para flexionar el codo, tomar el antebrazo o la mano para pasarlo sobre el pecho y la cara para extraer el brazo posterior. Cuando el dorso fetal es izquierdo conviene introducir la mano izquierda y a la inversa.
Otra maniobra sobre el hombro posterior es la tracción axilar, que consiste en colocar la mano hábil entre el cuello y la cara posterior de la vagina hasta llegar al hombro posterior, tomar la axila posterior entre el dedo índice y el pulgar y traccionar firmemente hacia la axila siguiendo la curva sacra haciendo pivotear al hombro anterior debajo de la sínfisis del pubis para permitir primeramente la extracción del hombro posterior. Esta maniobra ha mostrado mejores resultados en relación con la extracción del brazo posterior y a las maniobras de rotación interna (46).
En este punto se presenta una controversia acerca de qué hacer primero: si maniobras de rotación interna o de desprendimiento del hombro posterior.
Después del fracaso de las maniobras de primer nivel, la aplicación subsiguiente de maniobras de segundo nivel tiene tasas de éxito igualmente altas, pero las maniobras de rotación interna pueden asociarse con menos lesiones fetales (31). Sin embargo, otros estudios y algunas guías de práctica clínica recomiendan elegir aquellas que buscan el desprendimiento del hombro posterior para disminuir las posibilidades de lesión del plexo braquial (47, 48, 4). Este consenso adhiere a esta última propuesta, aunque afirma, al igual que el Colegio Real de Obstetricia y Ginecología, que los profesionales deben basar su decisión en su formación, experiencia clínica y las circunstancias imperantes (16). (Gráfico 3)
Maniobras de último recurso
Maniobra de Zavanelli o restitución de la cabeza fetal y cesárea inmediata
Tiene como objetivo efectuar la reposición de la cabeza fetal en la pelvis, mediante la rotación de la presentación a occipitopúbica, generar la flexión del polo cefálico y empujar el vértice fetal hacia arriba, mediante la presión firme y constante, para tratar de reintroducir el feto en la vagina, dentro del canal de parto. Una vez restituido el polo cefálico a la pelvis, se procede a realizar una cesárea. Para su realización es imprescindible administrar uteroinhibidores y anestesia general. Los resultados son muy discutidos (49).
Cleidotomía
La cleidotomía consiste en la fractura intempestiva de la clavícula aplicando presión sobre la misma de manera manual, digital o con algún otro instrumento. Está amplia y unánimemente desaconsejada por sus complicaciones asociadas a la lesión de los vasos subclavios o axilares y del vértice pulmonar. Su utilización se recomienda solamente en casos de fetos muertos (2).
Operación de Zárate o sinfisiotomía
La sinfisiotomía es un método muy cruento que presenta una alta morbilidad materna. La técnica descripta consiste en realizar primero antisepsia del monte de Venus, colocar una sonda vesical e infiltrar con 10 ml. de xilocaína la piel de la sínfisis pubiana hasta llegar al área fibrocartilaginosa. El dedo índice y el medio de la mano izquierda deben ser colocados en la parte posterior del pubis desplazando la uretra hacia la derecha del paciente. Se localiza por palpación la depresión cartilaginosa entre las dos partes de la sínfisis del pubis y se efectúa la incisión en la porción central del cartílago. Realizando varios cortes se profundiza a través de las fibras hasta llegar a las fibras posteriores y evidenciando por medio del dedo situado en la vagina la separación gradual de la sínfisis. Una leve abducción de los muslos estira estas fibras posteriores resultando en un aumento de los diámetros pelvianos entre 1,5 y 2,5 cm. Es necesaria una gran episiotomía para prevenir desgarros vaginales anteriores y laterales (50–53).
La incisión se deja abierta para drenaje y no se utiliza sutura alguna. Debe indicarse un adecuado vendaje compresivo. Las pacientes pueden tener el alta hospitalaria en un lapso que puede variar entre 3 y 7 días (53).
Histerotomía
Consiste en realizar a través del abordaje abdominal, una histerotomía seguida de la rotación y consecuente liberación del hombro impactado, finalizando el nacimiento por vía vaginal. Se asocia a mayor tasa de infecciones puerperales (54).
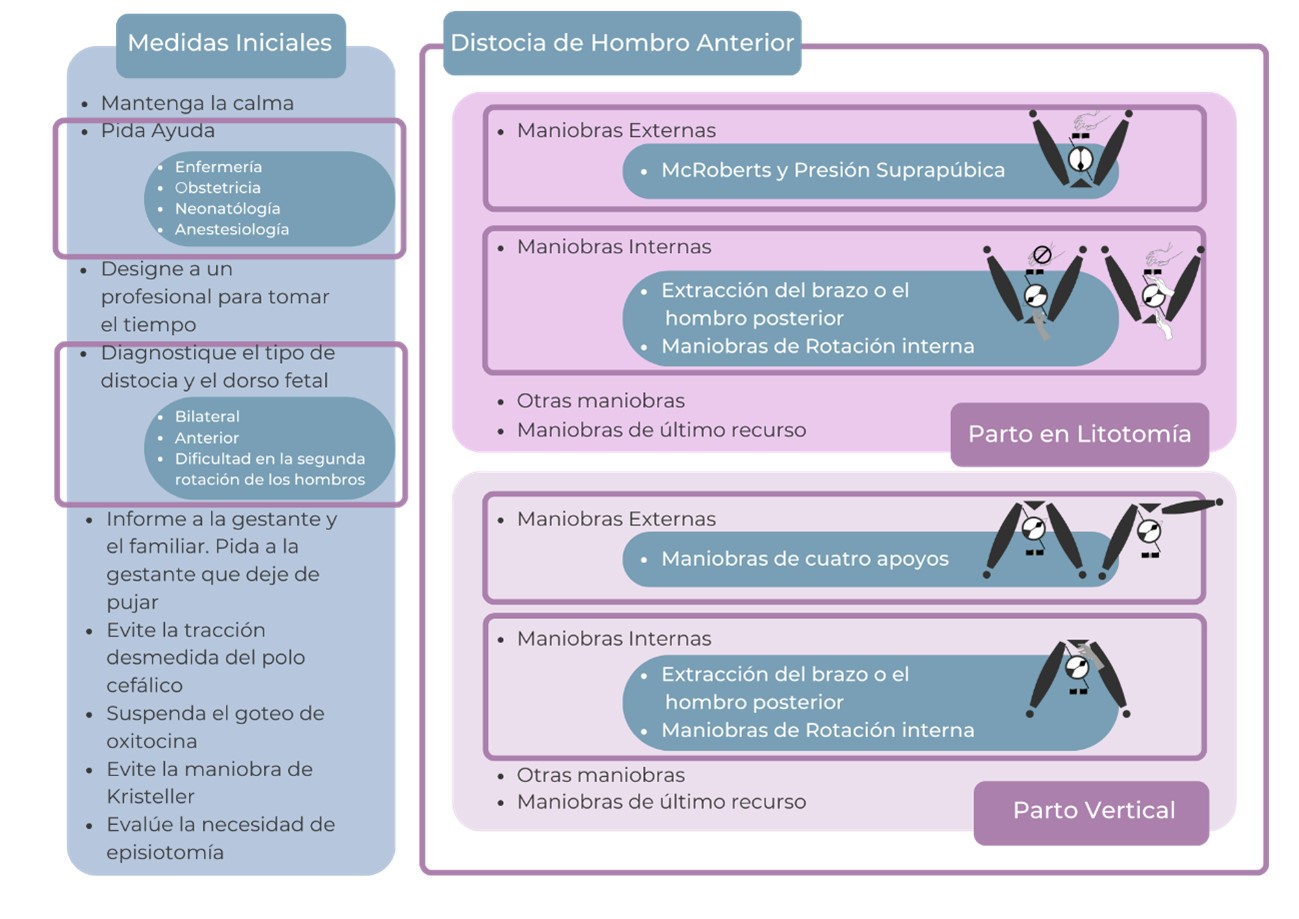
Gráfico 3: Resumen esquemático de medidas iniciales y maniobras de resolución de distocia de hombros.
Aspectos medico legales
Debido a que la distocia de hombros resulta imposible de predecir y posee una incidencia constante durante los años se recomienda considerarlo como un riesgo posible en todo parto vaginal y ser informado como tal. Ante una distocia de hombros se recomienda registrar: el tiempo transcurrido al momento del diagnóstico y la salida de los hombros, así como las maniobras realizadas, los profesionales presentes en el evento, del estado de salud del neonato al momento de nacimiento. Lograr establecer una comunicación efectiva con los padres y familiares reduce el riesgo de litigio. La teoría de la Propulsión Fetal Bloqueada para la lesión del plexo braquial debe invocarse como probable causalidad cuando el trabajo de parto fue espontáneo y como causalidad cuando durante el periodo expulsivo del parto no se registró distocia ni se realizaron maniobras obstétricas.
Solo es posible de identificar un alto riesgo de distocia de hombros en el caso de peso fetal estimado superior a 5000 g en gestantes no diabéticas o superior a 4500 g. en gestantes diabéticas y antecedentes de distocia de hombros grave con parálisis del plexo braquial(9). Fuera de ello, la distocia de hombros es una complicación que resulta imposible de predecir. Debido a esto y su porcentaje constante de incidencia a lo largo de los años, debe ser considerado como un riesgo aceptable durante el parto. Por lo tanto, debe ser informado como tal (7).
Resulta esencial dejar constancia escrita sobre el diagnóstico y la forma de resolución de la distocia de hombro. Debe haber registro: del tiempo transcurrido al momento del diagnóstico y la salida de los hombros, de cada una de las maniobras realizadas, de los profesionales presentes en el evento, del estado de salud del neonato al momento de nacimiento y del informe que se le da a los padres y familiares(16).
Uno de los elementos que pareciera ser más influyente sobre la decisión de llevar a juicio un caso de distocia de hombros es haber percibido falta de comunicación, empatía o la sensación de ocultamiento de parte de los profesionales de la salud(55).
Debe realizarse una evaluación inmediata del recién nacido ya que establecer el diagnóstico temprano de injurias sobre los nervios periféricos, resulta crítico para su resolución y pronóstico. El reconocimiento tardío y la falta de diligencia al evaluar estas lesiones desde el principio, reduce las posibilidades de recuperación (56).
Gonik y col (2000) afirman, a partir de un modelo matemático de simulación computacional, que la presión ejercida por el esfuerzo de los pujos cuando el hombro se encuentra impactado contra la sínfisis del pubis es superior a la que podría realizar el operador tras la fuerza de tracción, por lo que esta última no sería la responsable mayor de las lesiones del plexo braquial(57). Este es el fundamento de la teoría de la propulsión fetal bloqueada (PFB)(9). Estas afirmaciones fueron criticadas por Allen, 2001 en tanto pone en dudas las estimaciones realizadas en dicho estudio (58). Por otro lado, la PFB no contempla la diferencia de fuerzas entre una contracción espontánea y la que es producto de una inducción al trabajo de parto; tampoco la resistencia de los tejidos sobre los hombros o las fuerzas exógenas provocadas por un parto instrumental o maniobra de Kristeller. Por lo tanto, la PFB podría invocarse como atenuante, una vez demostrado un parto verdaderamente espontáneo (5, 9).
El conocimiento de los riesgos, la preparación de los profesionales y las gestantes, los registros en la historia clínica y una buena comunicación entre el equipo de salud y las familias reducen significativamente el riesgo de litigiosidad. Este último aspecto debe remarcar que existen casos en los que no es posible su prevención y otros en los que producida la distocia y aún con las maniobras apropiadas es imposible evitar lesiones por lo que debe tenerse presente que la responsabilidad del médico es de medios y no de resultados y en este caso debe ser eximido de responsabilidad por daños (59). Debe insistirse en todas las instituciones que asisten partos sobre la importancia del entrenamiento en simulación de los equipos de salud para optimizar la performance de estas situaciones como forma de garantía sobre la seguridad de las gestantes (60–63).
La importancia del entrenamiento
Se recomienda la estrategia de simulación clínica para el entrenamiento de la resolución de distocia de hombros, ya sea incorporada al curriculum de las instituciones formadoras de profesionales que asisten nacimientos o como forma de capacitación continua de los equipos de profesionales ya constituidos en las diferentes maternidades.
La educación médica basada en competencias pretende asegurar que los profesionales posean los conocimientos, habilidades y actitudes necesarios para resolver un determinado problema de salud, según el modelo de atención centrado en el paciente (64). El proceso de adquisición de estas competencias ha de ser progresivo teniendo en cuenta la seguridad del paciente, la calidad de atención y el bienestar de los estudiantes o profesionales. Una forma de poder mensurar la curva de aprendizaje es a partir de las llamadas Actividades Profesionales Confiables (APROC) en tanto se trata de una tarea o actividad específica que puede ser “confiado” a una persona una vez que este ha alcanzado una determinada competencia (65). En este sentido la simulación clínica es una herramienta especialmente valiosa para el entrenamiento y evaluación directa de situaciones de emergencia que no se presentan tan frecuentemente como el caso de la distocia de hombros pero que requieren (por lo argumentado previamente) de la competencia profesional para resolverla.
En el caso de las emergencias obstétricas y particularmente la distocia de hombros, se ha demostrado una mejoría de los resultados perinatales, como las lesiones del plexo braquial, luego de la incorporación de un programa de entrenamiento con simulación (61). La simulación permite a los estudiantes y profesionales a exponerse a situaciones realistas, con los desafíos y consecuencias de este evento, dentro de un entorno de enseñanza-aprendizaje seguro y controlado (62). Esto permite agudizar las habilidades técnicas, de comunicación, liderazgo, coordinación y documentación del equipo de salud que dé lugar a una conciencia situacional compartida y mejor efectividad en la toma de decisiones (66, 67).
Este consenso recomienda a las instituciones o servicios formadores de profesionales que asisten partos incorporar la simulación clínica a su respectivo curriculum en lo que respecta a la distocia de hombros. El artículo de Roussin y col (2019) establece una distribución progresiva en zonas de simulación que van de menor a mayor complejidad y fidelidad teniendo en cuenta la formación interprofesional y la educación profesional continua (68). Estas pueden distribuirse según las APROC establecidas para cada ciclo o etapa de formación. También se recomienda a los equipos de profesionales ya constituidos de las diferentes maternidades, a participar al menos de forma anual de alguna capacitación que incluya simulación de distocia de hombros (62, 69, 70). Las simulaciones in situ son especialmente útiles para crear o evaluar la efectividad de un paquete de acciones por medio de check-list o protocolos de acción adaptados a las particularidades del lugar de trabajo. Esto involucra y responsabiliza también a las instituciones tanto privadas como del estado a facilitar los medios para que dichas capacitaciones puedan llevarse a cabo.
Conclusiones
La distocia de hombros es una complicación del parto vaginal que es impredecible. La programación de una cesárea para su prevención podría justificarse cuando el PFE supera los 4500 g en gestantes diabéticas y los 5000 g en gestantes no diabéticas, así como el antecedente de un episodio de distocia de hombros en el parto anterior con lesión materna o fetal grave. Ante la sospecha clínica de una distocia conviene estructurar las medidas iniciales siguiendo un protocolo o check-list que inicie con el llamado de otros profesionales que asistan, así como las indicaciones para el equipo de salud y la gestante. Se requiere de un trabajo articulado y dinámico que permita una conciencia situacional compartida. La efectividad en la toma de decisiones estará basada en el correcto diagnóstico del tipo de distocia de hombros: bilateral, unilateral o retraso en la segunda rotación de los hombros; la ubicación del dorso fetal y la posición de parto de la gestante. La peculiaridad de cada escenario hará que se elijan las maniobras externas más rápidas de realizar y las maniobras internas de más fácil acceso para la manipulación de los hombros de acuerdo con el entrenamiento y la experiencia de los profesionales intervinientes. Esto es particularmente relevante sabiendo la importancia en la celeridad de las acciones para reducir secuelas producto de la hipoxia.
Agradecimientos
Agradecemos a las autoridades de gestión, personal técnico y de comunicación de la Facultad de Medicina de la Universidad del Litoral especialmente a la Lic. Jésica Tonón por brindar el espacio y disponibilidad de simuladores para el registro y edición fotográfica de las maniobras de distocia de hombros.
Literatura Citada
- Habek D, Cerovac A. A Forensic Aspect of Fetal Shoulder Dystocia. Z Geburtshilfe Neonatol 2020; 224(5):257–61. Available from: URL: https://doi.org/10.1055/a-1192-7254.
- American College of Obstetricians and Gynecologists’ Committee on Practice Bulletins—Obstetrics, Robert BG, Joseph GO. Practice Bulletin No 178: Shoulder Dystocia. Obstet Gynecol 2017; 129(5):e123-e133. Available from: URL: https://doi.org/10.1097/AOG.0000000000002043.
- Espinoza MM, Vives Parés N, Keklikian R, Seiref S. Distocia de hombros: propuestas de resolución de acuerdo con las diferentes posiciones de parto según la movilidad de la pelvis. Revista Peruana de Ginecología y Obstetricia 2023; 69(1). Available from: URL: https://doi.org/10.31403/rpgo.v69i2477.
- Hoffman MK, Bailit JL, Branch DW, Burkman RT, van Veldhusien P, Li Lu et al. A comparison of obstetric maneuvers for the acute management of shoulder dystocia. Obstet Gynecol 2011; 117(6):1272–8. Available from: URL: https://doi.org/10.1097/AOG.0b013e31821a12c9.
- Gherman RB, Ouzounian JG, Goodwin T. Brachial plexus palsy: An in utero injury? American Journal of Obstetrics and Gynecology 1999; 180(5):1303–7. Available from: URL: https://doi.org/10.1016/S0002-9378(99)70633-2.
- Santos P, Hefele JG, Ritter G, Darden J, Firneno C, Hendrich A. Population-Based Risk Factors for Shoulder Dystocia. J Obstet Gynecol Neonatal Nurs 2018; 47(1):32–42. Available from: URL: https://doi.org/10.1016/j.jogn.2017.11.011.
- Ouzounian JG. Shoulder Dystocia: Incidence and Risk Factors. Clin Obstet Gynecol 2016; 59(4):791–4. Available from: URL: https://doi.org/10.1097/GRF.0000000000000227.
- Beall MH, SPONG C, McKay J, Ross MG. Objective definition of shoulder dystocia: a prospective evaluation. American Journal of Obstetrics and Gynecology 1998; 179(4):934–7. Available from: URL: https://doi.org/10.1016/S0002-9378(98)70191-7.
- Raimond E, Bonneau S, Gabriel R. Distocia de hombros y parálisis obstétrica del plexo braquial. EMC - Ginecología-Obstetricia 2022; 58(2):1–14. Available from: URL: https://doi.org/10.1016/S1283-081X(22)46471-X.
- World Health Organization. WHO recommendations: Intrapartum care for a positive childbirth experience. Geneva; 2018. (Licence: CC BY-NC-SA 3.0 IGO.). Available from: URL: http://sfxeu11.hosted.exlibrisgroup.com/sfxgub?url_ver=Z39.88-2004&ctx_ver=Z39.88-2004&ctx_enc=info:ofi/enc:UTF-8&rfr_id=info:sid/sfxit.com:opac_856&url_ctx_fmt=info:ofi/fmt:kev:mtx:ctx&sfx.ignore_date_threshold=1&rft.object_id=4100000006999911&svc_val_fmt=info:ofi/fmt:kev:mtx:sch_svc&.
- Simioni AT, Llanos O, Romero M, Ramos S, Brizuela V, Abalos E. Regionalización de la atención materna perinatal en la provincia de Santa Fe, Argentina. Revista Panamericana de Salud Pública 2017; 41:e38. Available from: URL: https://www.scielosp.org/article/ssm/content/raw/?resource_ssm_path=/media/assets/rpsp/v41/1020-4989-RPSP-41-e38.pdf.
- Gherman RB. Shoulder dystocia: an evidence-based evaluation of the obstetric nightmare. Clin Obstet Gynecol 2002; 45(2):345–62. Available from: URL: https://doi.org/10.1097/00003081-200206000-00006.
- Mollberg M, Wennergren M, Bager B, Ladfors L, Hagberg H. Obstetric brachial plexus palsy: a prospective study on risk factors related to manual assistance during the second stage of labor. Acta Obstet Gynecol Scand 2007; 86(2):198–204. Available from: URL: https://doi.org/10.1080/00016340601089792.
- Spong CY, Beall MH, RODRIGUES D, Ross MG. An objective definition of shoulder dystocia: prolonged head-to-body delivery intervals and/or the use of ancillary obstetric maneuvers. Obstetrics & Gynecology 1995; 86(3):433–6. Available from: URL: https://doi.org/10.1016/0029-7844(95)00188-W.
- TY Leung, O Stuart, DS Sahota, SSH Suen, TK Lau, TT Lao. Head‐to‐body delivery interval and risk of fetal acidosis and hypoxic ischaemic encephalopathy in shoulder dystocia: a retrospective review. BJOG: An International Journal of Obstetrics & Gynaecology 2010; 118(4):474–9. Available from: URL: https://doi.org/10.1111/j.1471-0528.2010.02834.x.
- Royal College of Obstetricians and Gynaecologists. Shoulder Dystocia: Green–top Guideline No. 42 2nd Edition 2012. Available from: URL: https://www.rcog.org.uk/en/guidelines-research-services/guidelines/gtg42.
- Nesbitt TS, Gilbert WM, Herrchen B. Shoulder dystocia and associated risk factors with macrosomic infants born in California. American Journal of Obstetrics and Gynecology 1998; 179(2):476–80. Available from: URL: https://doi.org/10.1016/S0002-9378(98)70382-5.
- Bahar AM. Risk factors and fetal outcome in cases of shoulder dystocia compared with normal deliveries of a similar birthweight. Br J Obstet Gynaecol 1996; 103(9):868–72. Available from: URL: https://doi.org/10.1111/j.1471-0528.1996.tb09904.x.
- Acker DB, Sachs BP, Friedman EA. Risk factors for shoulder dystocia in the average-weight infant. Obstetrics & Gynecology 1986; 67(5):614–8. Available from: URL: https://doi.org/https://doi.org/10.1097/00006250-198605000-00002.
- Macrosomia: ACOG Practice Bulletin, Number 216. Obstet Gynecol 2020; 135(1):e18-e35. Available from: URL: https://doi.org/10.1097/aog.0000000000003606.
- Gross TL, Sokol RJ, Williams T, Thompson K. Shoulder dystocia: a fetal-physician risk. American Journal of Obstetrics and Gynecology 1987; 156(6):1408–18. Available from: URL: https://doi.org/10.1016/0002-9378(87)90008-1.
- Baskett TF, Allen AC. Perinatal implications of shoulder dystocia. Obstetrics & Gynecology 1995; 86(1):14–7. Available from: URL: https://doi.org/10.1016/0029-7844(95)00099-D.
- Øverland EA, Vatten LJ, Eskild A. Pregnancy week at delivery and the risk of shoulder dystocia: a population study of 2,014,956 deliveries. BJOG: An International Journal of Obstetrics & Gynaecology 2014; 121(1):34–41. Available from: URL: https://doi.org/10.1111/1471-0528.12427.
- Moore HM, Reed SD, Batra M, Schiff MA. Risk factors for recurrent shoulder dystocia, Washington state, 1987-2004. American Journal of Obstetrics and Gynecology 2008; 198(5):e16-24. Available from: URL: https://doi.org/10.1016/j.ajog.2007.09.050.
- Borell U, Fernström I. Radiographic studies of the rotation of the fostal shoulders during labour. Acta Obstet Gynecol Scand 1958; 37(1):54–61. Available from: URL: https://doi.org/10.3109/00016345809157428.
- Volpe N, Migliavacca C, Dall'Asta A, Politi S, Schera GBL, Pilu G et al. Intrapartum ultrasound examination of fetal shoulder following head delivery. Ultrasound in Obstetrics & Gynecology 2018; 52(6):803–5. Available from: URL: https://doi.org/10.1002/uog.19031.
- Huntley M, Smith JD. Management of shoulder dystocia using the HELPERR mnemonic. British Journal of Midwifery 2017; 25(4):240–4. Available from: URL: https://doi.org/10.12968/bjom.2017.25.4.240.
- Gonik B, Zhang N, Grimm MJ. Defining forces that are associated with shoulder dystocia: the use of a mathematic dynamic computer model. American Journal of Obstetrics and Gynecology 2003; 188(4):1068–72. Available from: URL: 10.1067/mob.2003.250.
- Johnstone FD, Myerscough PR. Shoulder dystocia. Br J Obstet Gynaecol 1998; 105(8):811–5. Available from: URL: https://doi.org/10.1111/j.1471-0528.1998.tb10223.x.
- Gurewitsch ED, Donithan M, Stallings SP, Moore PL, Agarwal S, Allen LM et al. Episiotomy versus fetal manipulation in managing severe shoulder dystocia: a comparison of outcomes. American Journal of Obstetrics and Gynecology 2004; 191(3):911–6. Available from: URL: https://doi.org/10.1016/j.ajog.2004.06.041.
- Leung TY, Stuart O, Suen SSH, Sahota DS, Lau TK, Lao TT. Comparison of perinatal outcomes of shoulder dystocia alleviated by different type and sequence of manoeuvres: a retrospective review. BJOG : an international journal of obstetrics and gynaecology 2011; 118(8):985–90. Available from: URL: https://doi.org/10.1111/j.1471-0528.2011.02968.x.
- Calais-Germain B, Vives Parés N. Parir en movimiento: La movilidad de la pelvis en el parto. Barcelona: La liebre de Marzo; 2013. (El gesto anatómico).
- Gherman R. Analysis of McRoberts' maneuver by x-ray pelvimetry. Obstetrics & Gynecology 2000; 95(1):43–7.
- Gherman RB, Goodwin T, Souter I, Neumann K, Ouzounian JG, Paul RH. The McRoberts' maneuver for the alleviation of shoulder dystocia: How successful is it? American Journal of Obstetrics and Gynecology 1997; 176(3):656–61. Available from: URL: https://doi.org/10.1016/S0002-9378(97)70565-9.
- Sociedad Española de Ginecología y Obstetricia. Distocia de hombros: Guía práctica de asistencia; 2015. Available from: URL: www.prosego.com.
- Bruner JP, Drummond SB, Meenan AL, Gaskin IM. All-Fours Maneuver for Reducing Shoulder Dystocia During Labor. Obstet Gynecol Surv 1999; 54(1):17–8. Available from: URL: https://doi.org/10.1097/00006254-199901000-00009.
- Meenan AL, Gaskin IM, Hunt P, Ball CA. A new (old) maneuver for the management of shoulder dystocia. J Fam Pract 1991; 32(06):625–9.
- Reitter A, Daviss B-A, Bisits A, Schollenberger A, Vogl T, Herrmann E et al. Does pregnancy and/or shifting positions create more room in a woman's pelvis? American Journal of Obstetrics and Gynecology 2014; 211(6):662.e1-9. Available from: URL: https://doi.org/10.1016/j.ajog.2014.06.029.
- Hemmerich A, Bandrowska T, Dumas GA. The effects of squatting while pregnant on pelvic dimensions: A computational simulation to understand childbirth. J Biomech 2019; 87:64–74. Available from: URL: https://doi.org/10.1016/j.jbiomech.2019.02.017.
- Calais-Germain B. Anatomía para el movimiento: Tomo I. 1ra. ed. Ciudad Autónoma de Buenos Aires: Continente; 2013.
- Houd S. Emergenze nel parto. Riconoscerle e gestirle in team Italia: Numeri Primi Editore; 2013.
- Tully G. FlipFLOP: four steps to remember. Midwifery today with international midwife 2012; (103):9–11. Available from: URL: https://www.ncbi.nlm.nih.gov/pubmed/23061137.
- Rubin A. Management of shoulder dystocia. JAMA 1964; 189(11):835–7. Available from: URL: https://doi.org/10.1001/jama.1964.03070110037007.
- Baxley EG, Gobbo RW. Shoulder dystocia. Am Fam Physician 2004; 69(7):1707–14. Available from: URL: https://www.aafp.org/pubs/afp/issues/2004/0401/p1707.html.
- Woods CE. A principle of physics as applicable to shoulder delivery. American Journal of Obstetrics and Gynecology 1943; 45(5):796–804. Available from: URL: https://doi.org/10.1016/S0002-9378(43)90948-2.
- Ansell L, Ansell DA, McAra-Couper J, Larmer PJ, Garrett NKG. Axillary traction: An effective method of resolving shoulder dystocia. Aust N Z J Obstet Gynaecol 2019; 59(5):627–33. Available from: URL: https://doi.org/10.1111/ajo.13029.
- Poggi SH, Spong CY, Allen RH. Prioritizing posterior arm delivery during severe shoulder dystocia. Obstetrics & Gynecology 2003; 101(5, Part 2):1068–72. Available from: URL: https://doi.org/10.1016/S0029-7844(02)02332-3.
- Sentilhes L, Sénat M-V, Boulogne A-I, Deneux-Tharaux C, Fuchs F, Legendre G et al. Shoulder dystocia: guidelines for clinical practice from the French College of Gynecologists and Obstetricians (CNGOF). Eur J Obstet Gynecol Reprod Biol 2016; 203:156–61. Available from: URL: https://doi.org/10.1016/j.ejogrb.2016.05.047.
- Dharmasena D, Berg L, Hay A, Yoong W. The Zavanelli manoeuvre revisited: A review of the literature and a guide to performing cephalic replacement for severe shoulder dystocia. Eur J Obstet Gynecol Reprod Biol 2021; 266:63–73. Available from: URL: https://doi.org/10.1016/j.ejogrb.2021.09.011.
- van Roosmalen J. Shoulder dystocia and symphysiotomy. Eur J Obstet Gynecol Reprod Biol 1995; 59(1):115–6. Available from: URL: https://doi.org/10.1016/0028-2243(95)90015-2.
- Hartfield VJ. Symphysiotomy for shoulder dystocia. American Journal of Obstetrics and Gynecology 1986; 155(1):228. Available from: URL: https://doi.org/10.1016/0002-9378(86)90124-9.
- Wykes CB, Johnston TA, Paterson-Brown S, Johanson RB. Symphysiotomy: a lifesaving procedure. BJOG: An International Journal of Obstetrics & Gynaecology 2003; 110(2):219–21. Available from: URL: https://doi.org/10.1046/j.1471-0528.2003.02001.x.
- Goodwin TM, Banks E, Millar LK, Phelan JP. Catastrophic shoulder dystocia and emergency symphysiotomy. American Journal of Obstetrics and Gynecology 1997; 177(2):463–4. Available from: URL: https://doi.org/10.1016/S0002-9378(97)70218-7.
- O’Shaughnessy MJ, O'Shaughnessy MJ. Hysterotomy facilitation of the vaginal delivery of the posterior arm in a case of severe shoulder dystocia. Obstetrics & Gynecology 1998; 92(4 // 4 Pt 2):693–5. Available from: URL: https://doi.org/10.1016/S0029-7844(98)00153-7.
- Domino J, McGovern C, Chang KWC, Carlozzi NE, Yang LJS. Lack of physician-patient communication as a key factor associated with malpractice litigation in neonatal brachial plexus palsy. J Neurosurg Pediatr 2014; 13(2):238–42. Available from: URL: https://doi.org/10.3171/2013.11.PEDS13268.
- Omar NB, Ditty BJ, Rozzelle CJ. Medicolegal Aspects of Peripheral Nerve Injury:707–8. Available from: URL: https://doi.org/10.1016/B978-0-12-802653-3.00094-4.
- Gonik B, Walker A, Grimm M, Gonik B, Walker A, Grimm M. Mathematic modeling of forces associated with shoulder dystocia: a comparison of endogenous and exogenous sources. American Journal of Obstetrics and Gynecology 2000; 182(3):689–91. Available from: URL: https://doi.org/10.1067/mob.2000.104214.
- Allen RH, Edelberg SC. A problematic model to predict intrauterine forces during shoulder dystocia. American Journal of Obstetrics and Gynecology 2001; 184(3):514–6. Available from: URL: https://doi.org/10.1067/mob.2001.110534.
- Johnson GJ, Denning S, Clark SL, Davidson C. Pathophysiologic Origins of Brachial Plexus Injury. Obstet Gynecol 2020; 136(4):725–30. Available from: URL: https://doi.org/10.1097/AOG.0000000000004013.
- McArdle J, Sorensen A, Fowler CI, Sommerness S, Burson K, Kahwati L. Strategies to Improve Management of Shoulder Dystocia Under the AHRQ Safety Program for Perinatal Care. J Obstet Gynecol Neonatal Nurs 2018; 47(2):191–201. Available from: URL: https://doi.org/10.1016/j.jogn.2017.11.014.
- Dahlberg J, Nelson M, Dahlgren MA, Blomberg M. Ten years of simulation-based shoulder dystocia training- impact on obstetric outcome, clinical management, staff confidence, and the pedagogical practice - a time series study. BMC Pregnancy Childbirth 2018; 18(1):361. Available from: URL: https://doi.org/10.1186/s12884-018-2001-0.
- Gurewitsch Allen ED. Simulation of Shoulder Dystocia for Skill Acquisition and Competency Assessment: A Systematic Review and Gap Analysis. Simul Healthc 2018; 13(4):268–83. Available from: URL: https://doi.org/10.1097/SIH.0000000000000292.
- Gurewitsch Allen ED, Brown Will SE, Allen RH, Satin AJ. Improving Shoulder Dystocia Management and Outcomes With a Targeted Quality Assurance Program. Obstet Gynecol Surv 2018; 73(2):75–7. Available from: URL: https://doi.org/10.1097/OGX.0000000000000532.
- Dávila-Cervantes A. Simulación en Educación Médica. Investigación en Educación Médica 2014; 3(10):100–5. Available from: URL: https://doi.org/10.1016/S2007-5057(14)72733-4.
- Garofalo M, Aggarwal R. Competency-Based Medical Education and Assessment of Training: Review of Selected National Obstetrics and Gynaecology Curricula. J Obstet Gynaecol Can 2017; 39(7):534-544.e1. Available from: URL: https://doi.org/10.1016/j.jogc.2017.01.024.
- Fischer MA, Kennedy KM, Durning S, Schijven MP, Ker J, O'Connor P et al. Situational awareness within objective structured clinical examination stations in undergraduate medical training - a literature search. BMC Med Educ 2017; 17(1):262. Available from: URL: https://doi.org/10.1186/s12909-017-1105-y.
- Morgan P, Tregunno D, Brydges R, Pittini R, Tarshis J, Kurrek M et al. Using a situational awareness global assessment technique for interprofessional obstetrical team training with high fidelity simulation. J Interprof Care 2015; 29(1):13–9. Available from: URL: https://doi.org/10.3109/13561820.2014.936371.
- Roussin C, Sawyer T, Weinstock P. Assessing competency using simulation: the SimZones approach. BMJ Simul Technol Enhanc Learn 2020; 6(5):262–7. Available from: URL: https://doi.org/10.1136/bmjstel-2019-000480.
- Crofts JF, Lenguerrand E, Bentham GL, Tawfik S, Claireaux HA, Odd D et al. Prevention of brachial plexus injury-12 years of shoulder dystocia training: an interrupted time-series study. BJOG : an international journal of obstetrics and gynaecology 2016; 123(1):111–8. Available from: URL: https://doi.org/10.1111/1471-0528.13302.
- Evans-Jones G, Kay SPJ, Weindling AM, Cranny G, Ward A, Bradshaw A et al. Congenital brachial palsy: incidence, causes, and outcome in the United Kingdom and Republic of Ireland. Arch Dis Child Fetal Neonatal Ed 2003; 88(3):F185-9. Available from: URL: https://doi.org/10.1136/fn.88.3.F185.
1. Marisa Mabel Espinoza
Asociación de Obstetricia y Ginecología de Santa Fe (ASOGISFE)
Asociación Argentina de Perinatología (ASAPER).
Médica Tocoginecológa. Profesora Adjunta de Toco-ginecología de la Facultad de Ciencias Médicas, Universidad Nacional del Litoral. Profesora Adjunta de la Facultad de Ciencias de la Salud de la Universidad Católica de Santa Fe. Coordinadora del Servicio de Ginecología y Obstetricia del Hospital Guillermo Rawson de San Javier.
https://orcid.org/0000-0003-4043-5933
2. Santiago Rollan
Sociedad de Ginecología y Obstetricia de Buenos Aires (SOGIBA).
Médico especialista en Obstetricia, Ginecología y Medicina Legal. Docente adscripto a la Universidad de Buenos Aires. Médico de planta de la División Obstetricia del Hospital de Agudos "Juan A. Fernández" de CABA.
3. Roberto Keklikián
Asociación Argentina de Perinatología (ASAPER).
Médico especialista en Obstetricia y Ginecología. Profesor Titular de Obstetricia del Hospital de Clínicas José de San Martin de la Universidad de Buenos Aires. Jefe del Departamento Area Programatica de Salud del Hospital de Agudos Cecilia Grierson de CABA. Director de la Comision de Medicina Legal y Bioética de FASGO.
4. Marcelo Correa Viera
Sociedad de Obstetricia y Ginecología de la Provincia de Buenos Aires (SOGBA)
Jefe Servicio Obstetricia HIGA Gandulfo (Lomas de Zamora). Pcia. de Buenos Aires
Dir. Carrera Especialista Tocoginecología UBA (sede Gandulfo, Oñativia, Santamarina)
Miembro Comisión Salud Materna (FASGO)
5. Diego Iglesias
Ex presidente de la Asociación de Obstetricia y Ginecología de Rosario (ASOGIR)
Médico de planta del Servicio de Ginecología y Obstetricia del Hospital Escuela Eva Perón (Granadero Baigorria – Prov. de Santa Fe)
Docente de la Carrera de Postgrado de Ginecología y Obstetricia de la Universidad Nacional de Rosario (UNR).
Especialista en Medicina Reproductiva de la Sociedad Argentina de Medicina Reproductiva (SAMER)
6. Héctor Dante Lucchini
SOGC (Sociedad de Obstetricia y Ginecología de córdoba)
Prof. Titular de la Iº Cátedra de Clínica Obstétrica y Perinatología. FCM-UNC