Estudio de la metrorragia en pacientes peri y pre menopáusicas, riesgo de cáncer endometrio. ¿Cuándo debemos estudiar el endometrio?.
Autores: Maria Guadalupe Patrono, Myriam Perrotta
Abstract:
El sangrado uterino anormal es una de las consultas más frecuentes de la práctica ginecológica diaria. Aunque la mayoría de las causas corresponden a patología benigna, el riesgo de malignidad no debe ser subestimado. El riesgo de cáncer de endometrio aumenta con los años, el 80% de las pacientes son posmenopáusicas al momento del diagnóstico siendo la edad media de 61 años, un 20% de los casos ocurren entre los 40 y 50 años de edad y dado las alteraciones menstruales frecuentes en ese grupo etario la enfermedad es con frecuencia insospechada. Además, estudios observacionales mostraron una prevalencia de 2 a 7% de hiperplasia endometrial en mujeres premenopáusicas. Nos centraremos en el estudio de las pacientes pre y perimenopáusicas ¿Cuándo debemos estudiar el endometrio?
Palabras claves: sangrado uterino anormal, perimenospausia, cancer endometrio.
Conflicto de interés: sin conflictos de interés a declarar.
Introducción
El sangrado uterino anormal (SUA) es una de las consultas más frecuentes de la práctica ginecológica diaria (1,2).
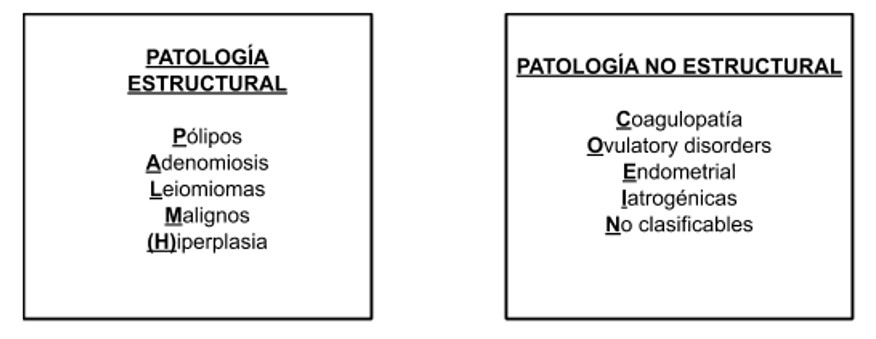
El sistema propuesto por la Federación Internacional de Ginecología y Obstetricia(FIGO) PALM-COEIN (Figura 1), divide las causas en trastornos uterinos estructurales y no estructurales: pólipo, adenomiosis, leiomioma, malignidad y coagulopatía, disfunción ovulatoria, endometrial, iatrogénica o aún no clasificado (3,4). Aunque la mayoría de las causas corresponden a patología benigna, el riesgo de malignidad no debe ser subestimado (5).
En las mujeres posmenopáusicas que presentan SUA el mismo debe ser estudiado, existe un riesgo de cáncer de endometrio del 10% aproximadamente. En estas pacientes la medición de la línea o grosor endometrial tiene utilidad, cuando esta es menor <4 mm, el riesgo cae por debajo del 1%, ya que la principal causa de sangrado en estas pacientes es la atrofia endometrial (6). Este punto de corte establecido en pacientes postmenopáusicas no puede ser extrapolado a aquellas pacientes que aún menstrúan (5,7). Nos centraremos en el estudio de las pacientes pre y perimenopáusicas ¿Cuándo debemos estudiar el endometrio?
Figura 1: Clasificación FIGO PALM-COEIN
Etiología
No todo sangrado uterino anormal tendrá su origen, precisamente, en el útero, por ende, una historia clínica detallada, que incluya datos como patrón de sangrado, edad de comienzo del mismo, periodicidad, patologías asociadas, por ejemplo, hiperprolactinemia, alteraciones de la coagulación, uso de medicamentos habituales y examen físico deben ser el comienzo del estudio de esta anormalidad (2,5).
El examen pelviano externo permite evaluar vulva y ano, la colocación de un especulo nos permitirá valorar vagina y cérvix, con el tacto bimanual evaluaremos el tamaño del útero y posibles masas pelvianas. Dada la alta prevalencia de cáncer cuello de útero en nuestra población se debe aprovechar la colocación del espéculo para toma de citología cervical y evaluar a través de la colposcopia o visualización directa el cuello del útero y eventualmente ante la sospecha de cervicitis muestra para cultivo (1,8,9).
Acorde a la sospecha etiológica, los estudios iniciales pueden incluir laboratorio con test de embarazo y, de considerar necesario, estudios de coagulación y hormonales.
La primera imagen a pedir es una ecografía ginecológica, preferentemente transvaginal, si al examen físico se evidenció gran tamaño uterino o la paciente es virgen una ecografía ginecológica abdominal es la opción (8,9).
Cuando sea posible se realizará tratamiento de acuerdo a la causa específica del sangrado.
El propósito de este artículo es intentar determinar cuándo debemos realizar pruebas invasivas para confirmar patología pre maligna o maligna del endometrio.
El riesgo de cáncer de endometrio aumenta con los años, el 75–80% de las pacientes son posmenopáusicas al momento del diagnóstico siendo la edad media de 61 años, presentando un 90 % sangrado vaginal. El cual debe ser estudiado en este grupo etario.
Un 20% de los casos ocurren entre los 40 y 50 años de edad y dado las alteraciones menstruales frecuentes en ese grupo la enfermedad es con frecuencia insospechada
Además, estudios observacionales mostraron una prevalencia de 2 a 7% de hiperplasia endometrial en mujeres premenopáusicas (10,7).
La medición ecográfica del grosor o línea endometrial tiene un valor establecido en pacientes postmenopáusicas. Varios estudios han demostrado que en mujeres posmenopáusicas con metrorragia no recurrente un endometrio delgado (<4 mm) en puede ser usado de manera confiable para excluir el cáncer de endometrio. El riesgo de cáncer de endometrio es menor al 1 % en estas pacientes (6,11).
Pero esto no puede extrapolarse a las mujeres premenopáusicas ya que el grosor endometrial viaria acorde al momento del ciclo, aun así, la ecografía transvaginal es la primera opción de imágenes a solicitar, la solicitud de estudios más costoso como la tomografía y o resonancia no han mostrado beneficios, debe reservarse para un segundo tiempo, por ejemplo, una vez confirmada la patología maligna (11,7).
Los factores de riesgo conocidos para patología endometrial incluyen niveles elevados de estrógeno sin oposición causados por anovulación crónica, obesidad, dieta alta en grasa, la diabetes, menarca temprana, nuliparidad, uso de tamoxifeno. También el Síndrome de Lynch y Cowden aumentan el riesgo (10,12).
Como ya mencionamos no hay línea de corte del grosor endometrial en pacientes premenopáusicas, la mayoría de las guías proponen una vez descartada patología estructural, infecciosa, hormonal tal como mencionamos arriba e indicar tratamiento inicial para valorar respuesta. Los mismo incluyen, acorde a la disponibilidad, contraindicaciones y preferencia del paciente anticonceptivos orales combinados, progestágenos y estrógenos, progestagenos en dosis alta como noretisterona, dispositivo intrauterino de liberación de levonorgestrel [20 mcg / día] [LNg52 / 5 DIU; Mirena ], opciones no hormonales como AINES o ácido tranexámico(8).
En la práctica, la decisión de realizar biopsia endometrial en la paciente premenopáusica se deben tener en cuenta la edad de la misma, factores de riesgo asociados, respuesta al tratamiento.
El Colegio Americano(ACOG) recomienda biopsia biopsia en mujeres ≥35 años que no responden a tratamiento médico (2). La Asociación Canadiense(SOGC) recomienda biopsia en mujeres ≥40 años que no responden a tratamiento médico, o en pacientes menores con factores riesgo asociados (13). Las guías del National Institute of Clinical Excellence (NICE) recomienda biopsia en pacientes ≥45 años o no respondan a tratamiento médico (14).
Si bien no hay un consenso único con respecto a quienes biopsiar, la no respuesta al tratamiento médico cualquiera sea y luego de 3 a 6 meses de comenzado el mismo (siendo este también otro punto de no consenso) una condición, independientemente de la edad y factores de riesgo asociados, que justifica llevar a cabo procedimientos invasivos para la toma de biopsia.
Hay una variedad de métodos disponibles para la toma de biopsia endometrial, hay dispositivos tipo Pipelle que permiten la toma en el consultorio una muestra a ciegas para su estudio anatomopatológico, también contamos con la posibilidad de realizar histeroscopia con o sin anestesia. La utilización de cada método depende de la disponibilidad y preferencia del médico y del paciente. El ´gold standar´de estos métodos es la biopsia histeroscópica la cual nos permite tener una visión directa del endometrio y tomar una muestra adecuada.
Se han escrito numerosos artículos sobre la sensibilidad y especificidad de cada uno, que exceden la presente ponencia (2).
Conclusiones
Dado que riesgo de cáncer de endometrio o hiperplasia atípica en mujeres premenopáusicas con sangrado uterino anormal es bajo, comenzar tratamiento médico es una práctica justificada siempre que el examen clínico y ginecológico descarte patología, y reservar los estudios invasivos para aquellas pacientes que no responden al mismo.
- Singh S, Best C, Dunn S, Leyland N, Wolfman WL. No. 292-Abnormal Uterine Bleeding in Pre-Menopausal Women. J Obstet Gynaecol Canada. 2018;
- Levens ED, Decherney AH. Practice Bulletin No. 128. Obstet Gynecol. 2012;120(1):197–206.
- Deneris A. PALM-COEIN Nomenclature for Abnormal Uterine Bleeding. J Midwifery Womens Health [Internet]. 2016 May [cited 2019 Jul 6];61(3):376–9. Available from: http://www.ncbi.nlm.nih.gov/pubmed/26969858
- Munro MG, Critchley HOD, Broder MS, Fraser IS. FIGO classification system (PALM-COEIN) for causes of abnormal uterine bleeding in nongravid women of reproductive age. Int J Gynecol Obstet. 2011;
- Pennant ME, Mehta R, Moody P, Hackett G, Prentice A, Sharp SJ, et al. Premenopausal abnormal uterine bleeding and risk of endometrial cancer. BJOG An Int J Obstet Gynaecol. 2017;124(3):404–11.
- Smith-Bindman R, Weiss E, Feldstein V. How thick is too thick? When endometrial thickness should prompt biopsy in postmenopausal women without vaginal bleeding. Ultrasound Obstet Gynecol. 2004;24(5):558–65.
- Iram S, Musonda P, Ewies AAA. Premenopausal bleeding: When should the endometrium be investigated?-A retrospective non-comparative study of 3006 women. Eur J Obstet Gynecol Reprod Biol. 2010;148(1):86–9.
- Andrew M. Kaunitz. Abnormal uterine bleeding in reproductive-aged women. JAMA. 2019;321.
- Wouk N, Services PH, Hill P, Carolina N. Abnormal Uterine Bleeding in Pre-Menopausal Women. Am Fam Physician [Internet]. 2019;99(7):1–32. Available from: papers2://publication/uuid/8D1D3552-A662-41C9-B287-8758411332F7
- Colombo N, Creutzberg C, Amant F, Bosse T, González-Martín A, Ledermann J, et al. ESMO-ESGO-ESTRO Consensus Conference on Endometrial Cancer. Int J Gynecol Cancer [Internet]. 2016;26(1):2–30. Available from: https://ijgc.bmj.com/lookup/doi/10.1097/IGC.0000000000000609
- Menzies R, Wallace S, Ennis M, Bennett A, Jacobson M, Yip G, et al. Significance of Abnormal Sonographic Findings in Postmenopausal Women With and Without Bleeding. J Obstet Gynaecol Canada [Internet]. 2011;33(9):944–51. Available from: http://dx.doi.org/10.1016/S1701-2163(16)35020-4
- Soliman PT, Oh JC, Schmeler KM, Sun CC, Slomovitz BM, Gershenson DM, et al. Risk factors for young premenopausal women with endometrial cancer. Obstet Gynecol. 2005;105(3):575–80.
- No. 292-Abnormal Uterine Bleeding in Pre-Menopausal Women. J Obs Gynaecol Can 2018 May;40(5)e391-e415 doi 101016/j.jogc201803007.
- Menstrual NI for H and CEH, NICE Clinical Guidelines 44, London: RCOG 2007. Heavy Menstrual Bleeding. Available from: http://www.nice.org.uk/nicemedia/pdf/CG44NICEGuideline.pdf.
Hospital Italiano de Buenos Aires. Seccion Ginecologia Oncologica.