Espectro de Placenta Ácreta: Nuestra Experiencia en el Servicio de Obstetricia del Hospital Argerich
Autores:
Córdoba, Rocío Macarena1; Santillán, Ariana Florencia1; Suetta, Débora2; Fabiano, Pablo3;
Senyk, Gastón4; Baumberger, Virginia4; Arias, Néstor5; Poncelas, Mabel6; Arguello, Julieta7
Resumen
Introducción El espectro de placenta acreta (PAS) comprende formas de placentación anómala, que deben atenderse con manejo multidisciplinario para un adecuado y propicio abordaje quirúrgico. Es la condición obstétrica más peligrosa ya que puede conducir a un sangrado masivo con la consecuente falla multiorgánica, ingreso a unidad de terapia intensiva, histerectomía, y eventual óbito materno.
Objetivos: Evaluar el manejo prequirúrgico multidisciplinario. Demostrar los resultados quirúrgicos. Correlacionar la topografía de invasión con imágenes prequirúrgicas.
Pacientes y métodos: Se confeccionó una base de datos con registro de 166 pacientes con diagnóstico presuntivo de espectro de placenta acreta, y se realizó un estudio observacional descriptivo retrospectivo, asociado a búsqueda bibliográfica y actualización en el tema.
Resultados: De un total de 166 pacientes: sólo 7 carecían de antecedente de cesárea previa; 146 tenían diagnóstico presuntivo ecográfico, 18 tenían imagen previa sin sospecha y 2 fueron hallazgos intraquirúrgicos; 116 fueron cirugías realizadas programadas y 48 fueron de urgencia. Los hallazgos intraquirúrgicos fueron: 136 acretismo invasivo, 16 acretismo focal, y 14 placenta normal. 108 pacientes recibieron hemoderivados, de las cuales 37 pacientes recibieron 5 o más UGR, considerados casos de “near miss”.
Conclusión: Es de suma importancia el estudio imagenológico prenatal en pacientes con factores de riesgo para PAS, que permitan mejorar el abordaje quirúrgico. Se debe considerar la derivación a centros con equipo experimentado, ya que mejora el desenlace o resultado obstétrico y perinatal.
N° de citas Bibliográficas: 14
Palabras clave: Espectro de placenta acreta (PAS) - Manejo multidisciplinario - Imágenes prenatales - Abordaje quirúrgico.
Introducción
Referencia histórica
El espectro de placenta acreta (PAS), hace referencia al rango de adherencia patológica de la misma. Entre los factores de riesgo, el antecedente de cesárea aumenta la incidencia del PAS conforme aumenta el número de cesáreas previas (1). Los factores de riesgo adicionales incluyen edad materna avanzada, multiparidad, cirugías uterinas previas o legrados, y Síndrome de Asherman. La etiología más aceptada es un defecto de la interfaz endometrio-miometrial que favorece una decidualización inadecuada generando un área permisiva a la invasión e infiltración de vellosidades así como trofoblástica (1). El abordaje quirúrgico de la patología, así como la morbimortalidad asociada al evento y sus potenciales complicaciones, hacen de la misma un escenario de manejo multidisciplinario conjunto.
Este fenómeno afecta los resultados de la salud materno-fetal, y su prevalencia se encuentra en aumento a nivel global. Es la complicación más peligrosa, consecuencia de cirugías uterinas, que debe ser abordada de manera multidisciplinaria para mejorar el resultado del tratamiento quirúrgico. Se sabe que la hemorragia postparto es la principal causa de muerte materna a nivel mundial y la mortalidad en placenta acreta es de aproximadamente 7-10%, lo cual se encuentra íntimamente relacionado con dos localizaciones: el sector postero-inferior de la vejiga y el parametrio inferior (2) (3) (4). Se define como near-miss a los casos de pacientes que casi mueren pero sobrevivieron a una complicación que ocurrió durante el embarazo, nacimiento o dentro de los 42 días posteriores a la interrupción del embarazo (5). Este concepto se toma como un indicador de calidad de atención en los servicios de Obstetricia. Según el volumen de hemoderivados que recibe la paciente, la OMS define caso de near miss a partir de 5 o más unidades de glóbulos rojos (UGR) (6).
Los resultados dependen de su identificación durante el periodo prenatal, y del diagnóstico diferencial entre sus formas adherente e invasiva. La forma adherente fue descrita clínicamente por Irving & Hertig en la década de 1930 como aquella adherida a la pared uterina sin plano de clivaje, y/o sangrado del lecho placentario, e histológicamente como la ausencia de capa decidual entre placenta y miometrio (7). Posteriormente fue reclasificada por Lukes et al. en la década de 1960, como un espectro de trastornos anormales en la placentación, que incluyen placenta adherente en la que las vellosidades se adhieren directamente a la superficie del miometrio sin invadirlo; placenta increta, en la que las vellosidades penetran profundamente en el miometrio hasta la serosa uterina; y placenta percreta, en la que el tejido velloso invasivo penetra a través de la serosa uterina y puede alcanzar los tejidos, vasos y órganos pélvicos circundantes. Los distintos grados del espectro pueden coexistir en una misma muestra y a su vez las áreas acretas pueden ser focal y difuso (8).
Históricamente se han descrito como factores predisponentes al alumbramiento manual, raspados uterinos, cesáreas previas, así como también la edad materna avanzada (1). Algunos autores sugieren que la placentación acreta es una condición consecuente al aumento en la tasa de incidencia de cesáreas.
Evaluación diagnóstica prenatal
El diagnóstico debe ser abordado en primera instancia por ecografía obstétrica, siendo el segundo y tercer trimestre el período de mayor rédito diagnóstico. Si bien la ecografía es el estudio inicial a realizar, la ausencia de hallazgos ecográficos característicos, no excluye el diagnóstico de PAS; en tanto que los factores clínicos continúan siendo fundamentales (1). Aún permanece por dilucidar el rol y aporte de la resonancia en el diagnóstico de dicha patología que a priori, no aportaría mayores conclusiones diagnósticas (1).
Si bien no existe un consenso acerca de la cantidad de ecografías a realizar, es aceptable realizarlas entre las semanas 18-20, 28-30 y 32-34, en función de continuar la evaluación de la placenta, así como la potencial invasión de la vejiga (1). La evaluación ecográfica preoperatoria es una excelente herramienta para el diagnóstico, pero existe una mala correlación entre las imágenes y las complicaciones técnicas que surgen en la cirugía, particularmente porque la utilidad de la ecografía depende de la habilidad y experiencia del operador (8).
La histología se considera el gold standard para la confirmación diagnóstica del espectro de placenta acreta. Se clasifican estos trastornos según la presencia y el grado de invasión trofoblástica a través del miometrio en placenta accreta, increta, o percreta (10). Sin embargo, a diferencia de las patologías oncológicas, la estadificación clínico-patológica retrospectiva no presenta impacto a largo plazo en la vida del paciente, dando lugar a una aparente falta de interés por diferenciar las formas adherentes e invasivas, tanto por parte de los cirujanos como de los patólogos. Las formas anormales de placentación adherente e invasiva tienen resultados muy diferentes y requiere un manejo distinto. La bibliografía reportada carece de información acerca de la extensión de la inserción o invasión de las vellosidades después de la histerectomía.
Algunos de los criterios incluidos en la actualidad dentro del espectro del placenta acreta son “extracción manual dificultosa”, “ausencia de alumbramiento espontáneo de la placenta luego de 30 minutos del nacimiento a pesar de un manejo activo, incluido el masaje uterino, administración de bolo IV de oxitocina y la tracción controlada del cordón”, “fragmento placentario retenido que requiere legrado después del parto vaginal”, y “sangrado abundante del sitio placentario luego de la extracción de la misma durante una cesárea”. Esta amplia variedad de diagnósticos considerados dentro del espectro, pueden confundirse fácilmente con retención placentaria no acreta y atonía uterina secundaria. Con tantos criterios diferentes que pretenden representar PAS, pero sin ningún intento de diferenciar entre formas adherentes e invasivas, no es sorprendente que haya una amplia variación en la prevalencia informada durante los últimos 30 años (9).
Abordaje quirúrgico
En los últimos años, con el fin de aclarar la notificación de los datos en la literatura internacional, se ha desarrollado un nuevo sistema de clasificación para el diagnóstico clínico de espectro de placenta acreta. Esta ha sido revisada y aprobada por la Federación Internacional de Ginecología y Obstetricia (FIGO) (9). Cabe destacar que se hace referencia a una clasificación y no a un sistema de estadificación, para diferenciarlo de la terminología utilizada en oncología. Esta clasificación permite brindar recomendaciones para el manejo quirúrgico conservador y no conservador del PAS según el grado de invasividad de la placenta. La bibliografía publicada reporta una localización placentaria relacionada al sector postero-superior vesical en un 75-80%, donde encontramos ramas de la arteria vesical superior y algunas ramas de la arteria uterina. En el sector inferior existen cinco pedículos arteriales inter-anastomosados que hacen que sea una de las localizaciones asociadas a muerte en placenta acreta. En el sector del parametrio superior, no existen elementos vasculares. Sin embargo por debajo de la reflexión peritoneal, se encuentran ramas de la arteria pudenda interna, el uréter y ramas de la división de la arteria ilíaca interna. Sobra decir que una invasión a este nivel, es sumamente peligrosa, y extremadamente difícil de abordar, muchas veces con requerimiento de bloqueo vascular alto (clampeo aórtico). Existe una clasificación para la localización de invasión placentaria según el sector uterino comprometido, destacando un Sector 1 (S1): segmento uterino superior, arteria vesical superior y arteria uterina; y un Sector 2 (S2): segmento uterino inferior, cuello uterino y vagina (10).
La experiencia y formación continua de los equipos quirúrgicos, así como el trabajo multidisciplinario se reflejan en los resultados de las mismas: incremento de cirugías conservadoras, menor morbilidad asociada al evento, etc. La presunción prenatal de dichos diagnósticos, permite programar dichos nacimientos así como optimizar parámetros que faciliten un mejor manejo. Frente a la sospecha, dichos nacimientos deben ser realizados en centros de atención de alta complejidad, conformando equipos que incluyan: obstetras con amplia experiencia en el campo y basto manejo de la pelvis femenina, urólogos, radiólogos intervencionistas, anestesiólogos con experiencia obstétrica, terapistas y neonatólogos. Asimismo, es fundamental contar con enfermería capacitada en hemorragia postparto y adecuados protocolos de transfusión masiva. El servicio de Obstetricia del Hospital Argerich, debido a su reconocida experiencia y alta complejidad, se ha convertido en centro de derivación de esta patología.
Objetivos
Evaluar el manejo prequirúrgico multidisciplinario. Demostrar los resultados quirúrgicos. Correlacionar la topografía de invasión con imágenes prequirúrgicas.
Material y Métodos
Se confeccionó una base de datos que incluye 166 pacientes de cualquier edad y antecedentes clínico-quirúrgicos, que fueron internadas en el Servicio de Obstetricia del Hospital Argerich entre los años 2003-2021 cursando embarazo de cualquier edad gestacional con sospecha clínica o imagenológica de patología del espectro de placenta acreta, sometidas a intervención quirúrgica para la finalización del embarazo y óptimo tratamiento de la patología placentaria. Se realizó una búsqueda bibliográfica actualizada. Se analizaron los datos de manera retrospectiva y se confeccionaron tablas y gráficos comparativos de las imágenes prenatales obtenidas, estudios complementarios con asistencia multidisciplinaria y abordaje quirúrgico.
Toda paciente ingresada al Servicio de Obstetricia con diagnóstico presuntivo de PAS ingresa dentro del protocolo de la institución. El mismo consiste en internación, control de la vitalidad fetal, laboratorio completo, realización de estudios imagenológicos complementarios como ecografía obstétrica y resonancia magnética nuclear. Interconsultas para el abordaje interdisciplinario con servicios de urología, unidad de terapia intensiva, cirugía cardiovascular, hemoterapia, neonatología, evaluación prequirúrgica por servicios de cardiología y anestesiología. La cirugía para la finalización del embarazo se programa para la semana 35-36.6 de embarazo, previa maduración pulmonar fetal en la semana 34-34.6 de gestación.
Nuestro protocolo de abordaje incluye la realización previa de cateterización ureteral bilateral, cateterización bilateral de arterias uterinas, incisión en piel mediana infra o supra-infraumbilical e incisión uterina fúndica o segmentaria, ambas según el caso, y la localización placentaria, extracción fetal, embolización selectiva de arterias uterinas, evaluación intraquirúrgica de la placentación anómala para definir conducta quirúrgica conservadora vs. no conservadora. Destacamos en esta instancia la realización de la maniobra de disección digital del espacio vesicouterino, para clasificación de invasión vesical, y consecuente adaptación de la cirugía acorde a la estadificación, evaluando la necesidad de realizar una incisión vesical dirigida, considerando la anatomía propia de esta región y la distorsión anatómica que otorga la placentación acreta; acto conocido como maniobra de Pelosi (12-13). Los pedículos vesicales superior e inferior están anastomosados con pedículos arteriales vaginales y cervicales, por lo que la conducta en casos de fibrosis de esta región es dejar un medallón de pared uterina en casos en los que la misma se encuentra en íntima relación con el trígono vesical.
Se realiza posteriormente evaluación de invasión de parametrios. En este nivel se hallan ramas de la arteria uterina, y neovasos dando irrigación a la placenta desde el uréter, las arterias obturatrices y ramas de las arterias ilíacas internas. Debido a esto, una invasión a este nivel, implica la mayoría de las veces necesidad de clampeo aórtico para control vascular eficiente.
Cabe destacar la importancia de programar este tipo de cirugías, por su complejidad y el peligro que implica para la salud de la persona gestante. Se debe brindar adecuado soporte hemodinámico y atención coordinada por equipo de expertos. Para realizar este tipo de cirugías, se debe contar con ciertos requerimientos hospitalarios, no sólo la habilidad del cirujano. La conformación de un equipo quirúrgico experto y multidisciplinario es necesaria para intervenir una placenta acreta, con diagnóstico preciso, plan terapéutico, análisis de variables, y manejo de alternativas.
Uno de los tratamientos más efectivos ante la falta de recursos o falta de experiencia, es la extracción fetal fúndica, y posterior histerorrafia con placenta in situ. Este tratamiento fue publicado por primera vez de manera exitosa en 1930 (7). Sin embargo presenta algunos imprevistos, relacionados con la invasión del sector postero-superior de la vejiga, y parametrios, con alta tasa de necesidad de realizar histerectomía de urgencia, con morbilidad prolongada de alrededor de un año. Por lo tanto, esta cirugía puede resultar eficaz en el momento del imprevisto pero resulta muy complicada durante el seguimiento posterior. La reabsorción de la placenta es muy irregular, teniendo una duración de hasta seis meses, durante los cuales la paciente presentará ginecorragia constante.
Criterios de inclusión Paciente cursando embarazo con sospecha de PAS.
Criterios de exclusión Pacientes sin sospecha clínica ni imagenológica de PAS.
Análisis de datos Estadística descriptiva
Resultados
Se hallaron los siguientes antecedentes quirúrgicos: 7 pacientes con ninguna cesárea previa (4.2%), 27 pacientes con 1 cesárea previa (16.3%), 42 pacientes con 2 (25.3%), 45 pacientes con 3 (27.1%), 24 pacientes con 4 (14.5%), 11 pacientes con 5 (6.6%), 8 pacientes con 6 cesáreas anteriores (4.8%), 1 paciente con 7 (0.6%) y 1 paciente con 8 cesáreas anteriores (0.6%). Como antecedente de raspado uterino evacuador, hallamos 112 pacientes con ningún antecedente (67.5%), 31 pacientes con 1 raspado (18.7%), 12 pacientes con 2 (7.2%), 8 pacientes con 3 (4.8%), 2 pacientes con 4 (1.2%) y 1 paciente con 5 (0.6%). No tuvimos pacientes con otra cirugía uterina distinta de cesárea o raspado uterino.
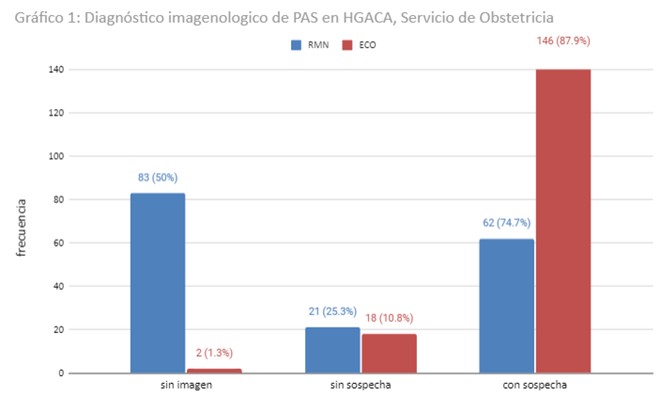
Se realizaron ecografía y resonancia magnética para el estudio imagenológico prenatal. Del total de 166 pacientes, 146 (87.9%) presentaron sospecha de trastorno adherencial. Los criterios ecográficos considerados son el adelgazamiento del espacio hipoecoico del segmento uterino, adelgazamiento o irregularidad del tabique vesicouterino, presencia de lagos vasculares en el parénquima placentario, Doppler positivo en la interfase vesicouterina, presencia de puentes vasculares. 18 (10.8%) pacientes no tenían sospecha ecográfica y 2 (1.3%) no contaban con ecografía previa ya que fueron hallazgos intraquirúrgicos. Del total de 166 pacientes, 83 (50%) cuentan con resonancia magnética: 62 (74.7%) tuvieron sospecha de PAS y 21 (25.3%) no tenían sospecha mediante resonancia (Gráfico 1).
Si bien es protocolo del servicio programar las cirugías de todas las pacientes con sospecha de PAS, 116 cirugías fueron realizadas de manera programada (70.5%), 48 pacientes intercurrieron con eventos tales que requirieron cirugía de urgencia por guardia (28.9%), y no se cuenta con los datos de una paciente (0.6%).
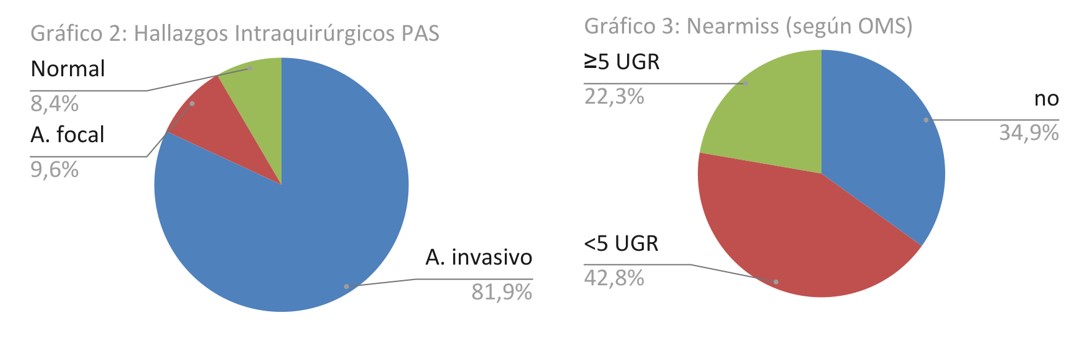
Los hallazgos intraquirúrgicos fueron: 136 acretismos invasivos (81.9%), 16 acretismos focales (9.6%), y 14 placentas normales (8.4%) (Gráfico 2). Durante el acto quirúrgico 108 pacientes requirieron transfusión de glóbulos rojos (65.1%), y 58 no lo necesitaron (34.9%). De las pacientes transfundidas, 37 recibieron ≥5 UGR (22.3%) considerados casos de “near miss” (Gráfico 3).
Considerando que del total de las cirugías realizadas, 81.9% resultaron ser acretismos invasivos, analizamos las complicaciones resultantes de las mismas. De las 48 cirugías realizadas de urgencia surgen las siguientes complicaciones: 1 embolia gaseosa con el consecuente óbito materno, 5 pacientes que requirieron rafia vesical (1 se asoció a lesión ureteral y 1 a colostomía), 2 relaparotomías, y 1 infección de sitio quirúrgico. Respecto de las cirugías programadas, dividimos las complicaciones según las inherentes a hemodinamia, donde hallamos 1 trombosis bilateral femoral, 2 isquemia de miembros inferiores, 1 embolectomía; las realizadas como parte de la estrategia quirúrgica que fueron 11 rafias vesicales; y las inherentes al acto quirúrgico: 5 rafias vesicales (3 asociadas a lesión ureteral), 7 relaparotomias, 4 infecciones de sitio quirúrgico, 3 evisceraciones y 1 eventración, y 1 hematometra.
Se realizó tratamiento quirúrgico conservador en 43 casos (25.9%), de las cuales en 4 se colocó balón de Bakri para control de hemostasia con buena respuesta; y no conservador en 123 casos (74.1%).
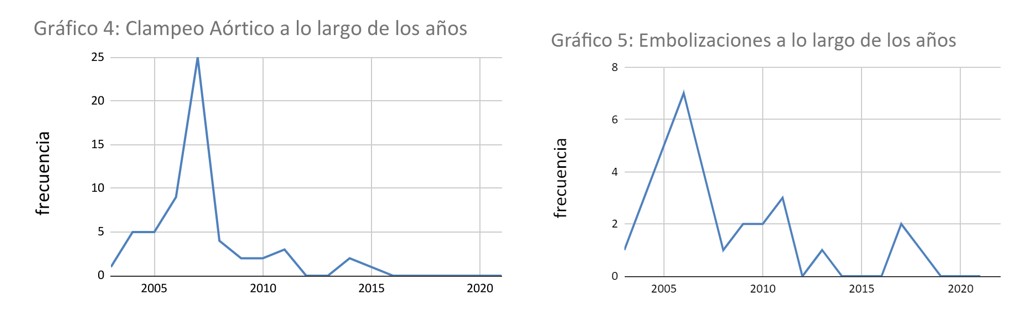
Se utilizó la técnica de clampeo aórtico en 59 cirugías (35.5%) y en 107 no (64.5%); mientras que se realizó embolización de arterias uterinas a 32 pacientes (19.3%), y a 134 no (80.7%) (Gráficos 4 y 5).
113 pacientes requirieron cama en unidad de terapia intensiva para recuperación post quirúrgica (68.1%), 50 pasaron del quirófano a la sala de internación (30.1%), y no se cuenta con los datos de 3 pacientes (1.8%).
Discusión
El abordaje quirúrgico de las pacientes con sospecha de PAS, representa un desafío no solo para el equipo obstétrico interviniente, sino también para las disciplinas involucradas en el manejo conjunto y su resolución. La topografía preoperatoria del PAS nos permitió predecir la probabilidad de sangrado, las complicaciones intraoperatorias y la posibilidad de reparación uterina.
La embolización de arterias uterinas es una técnica utilizada de manera intra-quirúrgica para prevenir el sangrado masivo intraoperatorio, un tratamiento tradicionalmente conservador para la placenta acreta. Sin embargo, pueden ocurrir efectos secundarios graves, como infertilidad, infección y disfunción ovárica (14). En la institución, la misma estaba incluida dentro del protocolo de PAS, siendo parte de la preparación prequirúrgica de estas cirugías programadas. Debido a que se trata de una cohorte prolongada, siendo una técnica de escasa disponibilidad y sumado a la experiencia adquirida por el equipo quirúrgico, este procedimiento fue siendo desplazado del protocolo, y solo se indica en la actualidad a pacientes con muy alta sospecha de acretismo invasor o con bajos niveles de hematocrito previo al procedimiento quirúrgico. Del mismo modo el perfeccionamiento de la técnica quirúrgica al pasar de los años ha permitido optimizar los resultados en cuanto necesidad de clampeo aórtico y cirugías conservadoras. Desde el año 2010, se realizaron tan solo 9 embolizaciones en pacientes específicos: alta sospecha de invasión masiva, o muy bajos valores de hematocrito previo a la cirugía. Así mismo, el perfeccionamiento de la técnica quirúrgica, ha permitido optimizar los resultados en términos de necesidad de clampeo aórtico, así como las cirugías con y sin conservación uterina.

Si bien la incidencia de PAS aumenta conforme aumenta el número de cesáreas previas, un porcentaje considerable de nuestra población presentaba una o dos cesáreas anteriores (41.6%) (Gráfico 6). La disponibilidad de ecografistas avezados en la detección de signos imagenológicos de sospecha, es de gran utilidad a la hora de categorizarlas como de baja o alta sospecha. De lo expuesto surge la importancia de un buen interrogatorio dirigido a factores de riesgo, para pesquisar pacientes con probabilidad de PAS, que puedan ser estudiadas de manera adecuada para obtener diagnóstico previo imagenológico.
La invasión placentaria se clasifica de manera definitiva mediante la histología, pero esto no es útil para fines quirúrgicos, especialmente porque el diagnóstico del grado de invasión es retrospectivo. Se sabe que el diagnóstico prenatal de PAS no es 100% definitivo, y aunque se investigó la relación entre las imágenes prequirúrgicas y las complicaciones, esto no ha sido posible hasta ahora.
Convenimos que la capacitación continua del equipo quirúrgico, adquiriendo experiencia en asociación a la curva de aprendizaje en aumento otorga a los mismos la seguridad y confianza necesaria para abordar estas cirugías con el mejor resultado, haciendo posible que el requerimiento de intervenciones suplementarias haya sido paulatinamente desterrado del protocolo. Esto permitiría a largo plazo formar y capacitar cirujanos que puedan llevar a cabo la resolución de estos cuadros aun en instituciones que no cuenten con servicios de hemodinamia y cirugía vascular para la realización de embolizaciones arteriales y clampeo vascular.
La realización de un estudio prospectivo, aleatorizado y comparativo es especialmente difícil de realizar en PAS, dada la variabilidad inherente a cada cirugía, que requiere una definición precisa de las intervenciones y un estrecho seguimiento de la calidad de la técnica, que dependen de una curva de aprendizaje. Las situaciones que amenazan la vida de la paciente pueden causar dificultades con el reclutamiento, el consentimiento y la aleatorización.
Conclusiones
La complejidad del PAS, así como las potenciales comorbilidades y riesgos inherentes a la misma, hacen imprescindible un trabajo multidisciplinario y una continua capacitación del equipo clínico-quirúrgico para su manejo. Se destaca del presente trabajo, la importancia de contar con un protocolo y equipo quirúrgico entrenado para esta patología. La curva de aprendizaje realizada a través de estos 18 años nos facilitó la selección de pacientes que eran candidatas a requerir la embolización, así como mejorar los tiempos quirúrgicos, disminuyendo la morbilidad inherente a los mismos. Destacamos la importancia de una adecuada y minuciosa anamnesis para detectar factores de riesgo y actuar frente a la sospecha mediante el estudio imagenológico. Surge de nuestro trabajo la alta correlación ecográfica (87.9% sospecha de PAS) con los hallazgos quirúrgicos (91.5% de trastorno adherencial). De esta manera logramos planificar el nacimiento y la derivación oportuna para obtener mejores resultados materno fetales. La formación continua del equipo tratante permite no solo el perfeccionamiento de la técnica quirúrgica sino también la formación de las nuevas generaciones.
La continua formación y capacitación del equipo quirúrgico no solo brinda experiencia y perfeccionamiento de las técnicas, sino también debe servir para formar nuevos equipos.
Referencias Bibliográficas
- American College of Obstetricians and Gynecologists and the Society for Maternal–Fetal Medicine with the assistance of Alison G. Cahill, MD, MSCI; Richard Beigi, MD, MSc; R. Phillips Heine, MD; Robert M. Silver, MD; and Joseph R. Wax, MD. Number 7 (Replaces Committee Opinion No. 529, July 2012. Reaffirmed 2021).
- Oyelese Y, Scorza WE, Mastrolia R, Smulian JC. Postpartum hemorrhage. Obstet Gynecol Clin North Am. 2007 Sep;34(3):421-41, x. doi: 10.1016/j.ogc.2007.06.007. PMID: 17921008.
- Silver RM, Branch DW. Placenta Accreta Spectrum. N Engl J Med. 2018 Apr 19;378(16):1529-1536. doi: 10.1056/NEJMcp1709324. PMID: 29669225.
- Jose M. Palacios-Jaraquemada, Francesco D’Antonio, Danilo Buca, Angel Fiorillo & Pilar Larraza (2019): Systematic review on near miss cases of placenta accreta spectrum disorders: correlation with invasion topography, prenatal imaging, and surgical outcome, The Journal of Maternal-Fetal & Neonatal Medicine, DOI: 10.1080/14767058.2019.1570494
- Pattinson R, Say L, Souza JP, Broek Nv, Rooney C; WHO Working Group on Maternal Mortality and Morbidity Classifications. WHO maternal death and near-miss classifications. Bull World Health Organ. 2009 Oct;87(10):734. doi: 10.2471/blt.09.071001. PMID: 19876533; PMCID: PMC2755324.
- Adaptación para CABA de la HCP Near Miss CLAP/ SMR/ OPS-OMS. Reverso 12-2018.
- Irving C, Hertig AT. A study of placenta accreta. Surg Gynecol Obstet. 1937;64:178–200.
- José Miguel Palacios-Jaraquemada, Angel Fiorillo, Jorge Hamer, Marcelo Martínez & Claudio Bruno (2020): Placenta accreta spectrum: a hysterectomy can be prevented in almost 80% of cases using a resective-reconstructive technique, The Journal of Maternal-Fetal & Neonatal Medicine, DOI: 10.1080/14767058.2020.1716715
- Jauniaux E, Ayres-de-Campos D, Langhoff-Roos J, Fox KA, Collins S, FIGO Placenta Accreta Diagnosis and Management Expert Consensus Panel. FIGO classification for the clinical diagnosis of placenta accreta spectrum disorders. Int J Gynaecol Obstet. 2019;146: 20–24.
- Palacios-Jaraquemada JM. Efficacy of surgical techniques to control obstetric hemorrhage: analysis of 539 cases. Acta Obstet Gynecol Scand. 2011 Sep;90(9):1036-42. doi: 10.1111/j.1600-0412.2011.01176.x. Epub 2011 Jun 14. PMID: 21564024.
- Benirschke K, Kaufmann P, Baergen RN. Pathology of the human placenta. 5th ed. New York: Springer-Verlag; 2006.
- Pelosi MA 3rd, Pelosi MA. Modified cesarean hysterectomy for placenta previa percreta with bladder invasion: retrovesical lower uterine segment bypass. Obstet Gynecol. 1999 May;93(5 Pt 2):830-3. doi: 10.1016/s0029-7844(98)00426-8. PMID: 10912411.
- Oclusión temporal de la aorta abdominal mediante el uso de balón intraarterial en acretismo placentario: reporte de un caso Maria Fernanda Escobar Vidarte MD MsC1 , Melibea Sierra Ruiz MD2 , Juan Sebastián Barona Wiedman MD2 , Sara del Pilar Loaiza Osorio MD3 , Albaro Jose Nieto Calvache MD1,2 .
- Jiang J, Wang C, Xue M. High-intensity focused ultrasound versus uterine artery embolization for patients with retained placenta accreta. Eur J Obstet Gynecol Reprod Biol. 2020 Sep;252:82-86. doi: 10.1016/j.ejogrb.2020.06.003. Epub 2020 Jun 8. PMID: 32590166.
- Médica Residente de Tocoginecología HGACA
- Médica Jefa Unidad Obstetricia, Departamento Materno Infantil, HGACA
- Médico Jefe de Servicio de Obstetricia, Departamento Materno Infantil, HGACA
- Médico de Planta de Obstetricia, Sección Ecografía, Departamento Materno Infantil, HGACA
- Médico de Planta Unidad de Terapia Intensiva, HGACA
- Médica Jefa de Departamento Materno Infantil, HGACA
- Médica Instructora de Residentes de Tocoginecología, HGACA